زخم اثنی عشر
زخم اثنی عشر بخشی از بیماری گسترده تری است که به عنوان peptic ulcer طبقه بندی می شود. بیماری زخم معده به تظاهرات بالینی و وضعیت بیماری اطلاق می شود که هنگام ایجاد اختلال در سطح مخاطی در سطح معده یا قسمت اول روده کوچک، (اثنی عشر) رخ می دهد. از نظر آناتومی، هر دو سطح معده و اثنی عشر حاوی یک سیستم دفاعی هستند که شامل پیش اپیتلیال، اپیتلیال و ساب اپیتلیال است. زخم ناشی از آسیب به سطح مخاطی است که فراتر از لایه سطحی گسترش می یابد.
در حالی که اکثر زخم های اثنی عشر همراه با سوء هاضمه (دیس پپسی) به عنوان اصلی ترین علامت همراه هستند، بروز تظاهرات از جمله خونریزی دستگاه گوارش، انسداد خروجی معده، سوراخ شدن یا ایجاد فیستول می تواند متفاوت باشد. بنابراین، درمان بستگی زیادی به شرح حال بیمار در زمان تشخیص یا پیشرفت بیماری دارد.
تشخیص زخم اثنی عشر در بیماران مبتلا به سوء هاضمه، درد شکم که سابقه استفاده از NSAID ها یا تشخیص قبلی هلیکوباکتر پیلوری را نیز گزارش کرده اند، باید مورد توجه قرار گیرد. هر بیمار مبتلا به بیماری زخم معده و به ویژه زخم اثنی عشر باید تحت آزمایش H. pylori قرار گیرد چراکه این یک علت شایع است.
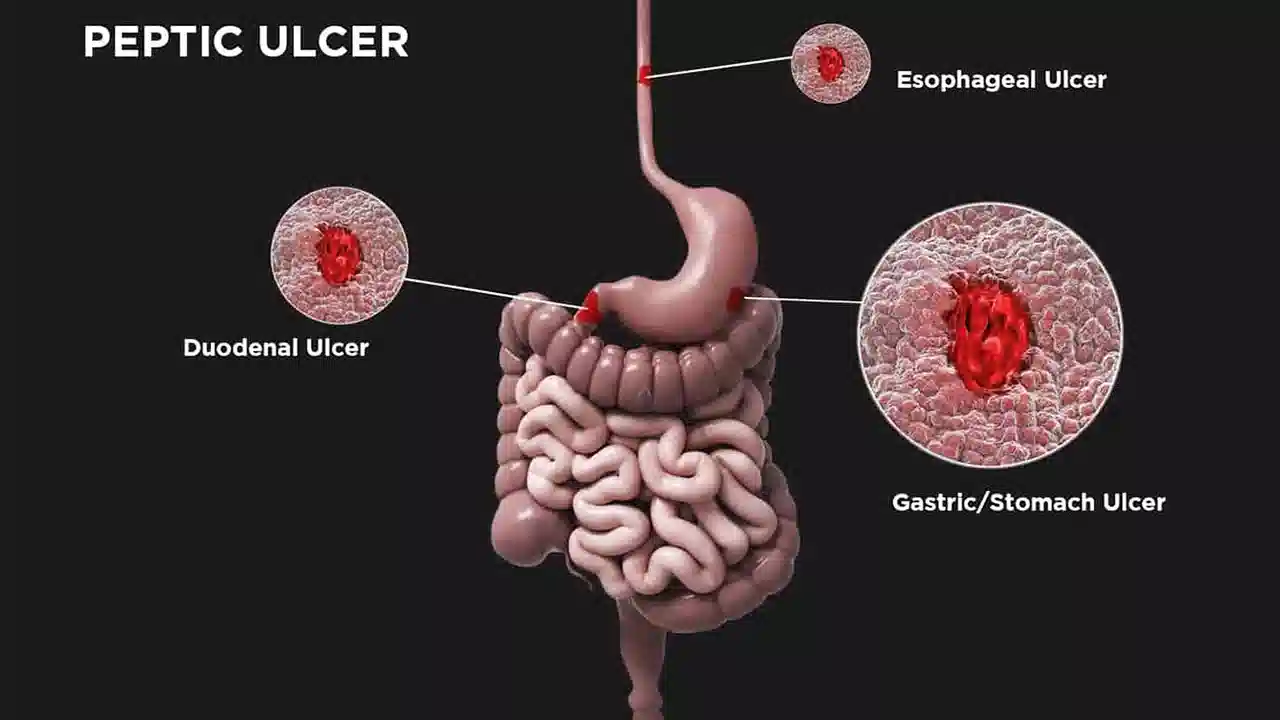
علت شناسی زخم اثنی عشر
دو علت اصلی ایجاد زخم اثنی عشر سابقه استفاده مکرر یا شدید از NSAID ها و سابقه ابتلا به H.pylori است.[1] اکثر بیماران دارای زخم اثنی عشر مبتلا به H.pylori هستند. علل دیگر زخم اثنی عشر عبارتند از مواردی که مانند ضد التهاب های غیر استروئیدی و هلیکوباکتر پیلوری، پوشش دوازدهه را مختل می کنند. برخی از این موارد شامل سندرم زولینگر-الیسون ، بدخیمی، نارسایی عروقی و سابقه شیمی درمانی است.
اپیدمیولوژی
طبق مطالعات متعددی که میزان شیوع زخم اثنی عشر را ارزیابی کرده اند، تخمین زده می شود که در حدود 5 تا 15 درصد از جمعیت غرب را شامل میشود. [2] پیش از این، میزان عود و شیوع به دلیل عدم شناسایی و درمان موثر H.pylori بسیار زیاد بود. اخیراً، مرور سیستماتیک هفت مطالعه نشان داد که نرخ ابتلا به میزان قابل توجهی پایین تر است. با این حال، تصور می شود که این تنوع به دلیل شیوع H.pylori در جمعیت مورد مطالعه است. با این حال، در مناطق با شیوع بیشتر H.pylori ، بیشترین میزان ابتلا ذکر شده است، که این تصور قبلی را تأیید می کند که عفونت H.pylori همراهی قابل توجهی با ایجاد زخم اثنی عشر دارد. [3]
کاهش کلی میزان تشخیص زخم اثنی عشر نیز ناشی از آگاهی پزشکان و بیماران در مورد استفاده از NSAID ها و عوارض احتمالی است که می تواند با سوء استفاده و همچنین کاهش تدریجی میزان سیگار کشیدن در بین جوانان ارتباط داشته باشد.
پاتوفیزیولوژی
همانطور که در بالا ذکر شد، زخم اثنی عشر نتیجه عمل خورنده ترشحات معده بر روی اپیتلیوم سطحی روده کوچک است که قبلاً دچار آسیب شده است. در زخم اثنی عشر، چندین بیماری همراه زمینه ای وجود دارد که هنگام تشخیص و علت اصلی باید در نظر گرفته شود.
استفاده از H.pylori و NSAID دو علت اصلی زمینه ای هستند که در اینجا مورد بحث و بررسی قرار می گیرند. مکانیسم ابتلا به H.pylori برای افراد مشخص نیست. با این حال، تصور این است که کلونیزاسیون H. pylori و التهاب مداوم منجر به ضعیف شدن لایه سطحی مخاط شده و باعث آسیب پذیری آن در مواجهه با اسید معده می شود.
یک نظریه ثانویه در حال پژوهش این احتمال را در نظر می گیرد که H.pylori همچنین می تواند تولید اسید را از طریق مکانیسم های التهابی افزایش دهد و آسیب اولیه ناشی از عفونت و اسید را بیشتر تشدید کند. [4]
پروستاگلاندین ها نقش مهمی در ایجاد مخاط محافظ در دستگاه گوارش، از جمله مخاط معده و روده کوچک دارند. بیوسنتز آنها توسط آنزیم سیکلواکسیژناز (COX) ، که در دو ایزوفرم COX-1 و COX-2 وجود دارد ، کاتالیز می شود. NSAID ها با مهار مسیرهای COX-1 و COX-2 ، اثر درمانی خود را نشان می دهند.
استفاده مکرر از NSAID ها باعث کاهش قابل توجه و مداوم پروستاگلاندین ها می شود که منجر به آسیب به مخاط می شود. تصور می شود که این یکی از عوامل زمینه ساز اولیه پاتوفیزیولوژیک برای ایجاد زخم اثنی عشر است. [5] سایر علل ثانویه برای زخم اثنی عشر ممکن است از طریق مکانیسم های مختلف زمینه ای کار کنند. با این حال، نتیجه نهایی به طور کلی آسیب مخاطی مکرر است که بافت را مستعد زخم یا افزایش میزان اسیدیته مخاط می کند که به نوبه خود باعث آسیب بافت می شود.
شرح حال و معاینه فیزیکی
تظاهرات بیماران با سوء هاضمه یا بیماری زخم معده و به ویژه زخم اثنی عشر می تواند بسته به میزان پیشرفت بیماری و زمان مراجعه بیمار به درمان بسیار متفاوت باشد. اکثر بیماران مبتلا به زخم معده ، تا 70 درصد ، بدون علامت هستند.
به طور کلی ، سوء هاضمه شایع ترین علامت برای بیمارانی است زخم اونی عشر را تجربه می کنند. همانطور که در بالا ذکر شد ، میزان پیشرفت بیماری قبل از تشخیص اولیه می تواند بر علائمی که ممکن است بیمار نشان دهد تأثیر بگذارد. محل بیماری نیز بر اساس علائم قابل تمایز است. [7]
درد ناشی از زخم اثنی عشر بعد از غذا بهبود می یابد ، در حالی که درد مربوط به زخم معده به طور کلی بعد از غذا تشدید می شود (درد ناشی از زخم اثنی عشر ۲-۳ ساعت بعد از صرف غذا شروع میشود) سایر علائم و نشانه های شایع عبارتند از: درد شکم ، نفخ ، تهوع و استفراغ و افزایش وزن به دلیل بهبود علائم پس از غذا. بیمارانی که در ابتدا با عوارض مرتبط با زخم مواجه می شوند ممکن است با علائم نشان دهنده خونریزی دستگاه گوارش فوقانی از جمله ملنا ، هماتمزیس ، افزایش BUN و کم خونی با درجات مختلف از نظر شدت همراه با خستگی همراه باشند.
بیمارانی که علائم هشداردهنده تری مانند کم خونی ، ملنا یا هماتمزیس را نشان می دهند (که ممکن است نشان دهنده سوراخ شدن یا خونریزی باشد) به احتمال زیاد به روشهای تهاجمی تری از ارزیابی نیاز خواهند داشت. هنگام در نظر گرفتن زخم اثنی عشر به عنوان بخشی از تشخیص افتراقی ، سابقه و سن بیمار نیز باید در نظر گرفته شود ، به ویژه هنگامی که بیماران با علائم غیر اختصاصی تری مانند درد شکمی در ناحیه شکمی مراجعه می کنند.
زخم اثنی عشر ممکن است در هر گروه سنی ایجاد شود. با این حال ،بیشتر در بیماران 20 تا 45 ساله تشخیص داده می شوند و در مردان بیشتر از زنان شایع هستند. اکثر بیماران سابقه بروز علائم مطابق با بیماری زخم معده (PUD) مرتبط با تشخیص قبلی H.pylori و/یا استفاده شدید از NSAID را خواهند داشت. سایر عناصر شرح حال که باید مورد توجه قرار گیرد شامل سابقه مصرف سیگار ، مصرف روزانه آسپرین و سابقه بدخیمی دستگاه گوارش است. در معاینه فیزیکی ، بیماران ممکن است حساسیت به شکم را داشته باشند و در صورت بروز عوارض ، ممکن است علائم کم خونی مانند رنگ پریدگی پوست و آزمایش خون مخفی مدفوع را نشان دهند.
ارزیابی
هنگامی که تشخیص هلیکوباکتر پیلوری بر اساس سابقه ارائه بیماری و یافته های معاینه امکان پذیر شد ، مطالعات لازم برای ایجاد تشخیص قطعی و علت اصلی ضروری است. به زبان ساده، تشخیصPUD به طور کلی و به طور خاص ، زخم اثنی عشر را می توان مستقیماً آندوسکوپی فوقانی انجام داد.
فرایند ارزیابی بستگی به مطالعاتی دارد که بیمار ممکن است برای ارزیابی قبلی علائم خود انجام داده باشد. CT که برای ارزیابی درد شکم انجام می شود می تواند زخم معده بدون سوراخ را تشخیص دهد. با این حال ، اکثر بیماران برای ارزیابی بیشتر به ارجاع برای ازوفاگوستروئودنوسکوپی (EGD) نیاز دارند.
زخم اثنی عشر اغلب در قسمت اول اثنی عشر (بیش از %95) رخ می دهد ، تقریباً %90 در 3 سانتی متری از پیلور قرار دارندو معمولاً قطر آنها کمتر یا مساوی 1 سانتی متر است. آندوسکوپی باریم برای بیماران دارای منع مصرف EGD یک گزینه است. پس از تشخیص PUD ، تعیین علت بیماری بسیار مهم است زیرا این امر به توسعه یک برنامه درمانی برای بیمار کمک می کند ، نه تنها به طور حاد بلکه یک برنامه بلند مدت برای جلوگیری از عود بیماری. با توجه به ارتباط زیاد عفونت هلیکوباکتر پیلوری در ایجاد زخم اثنی عشر ، افرادی که از نظر هلیکوباکتر پیلوری مورد ارزیابی قرار می گیرند برای تشخیص رسمی نیاز به آزمایش بیشتری دارند. [8]
بیوپسی بافت در طول EGD می تواند به تشخیص کمک کند. با این حال ، سایر آزمایشات غیر تهاجمی ممکن است تکمیل شود تا H. pylori به عنوان بخشی از علت رد شود. گزینه های کمتر تهاجمی شامل آزمایش تنفس اوره ، آزمایش آنتی ژن مدفوع و آزمایش های سرولوژی است. سرولوژی کمتر رایج است ، زیرا اگر بیمار قبلاً آلوده بوده (و لزوماً نشان دهنده عفونت فعال نیست)، می تواند مثبت باقی بماند. آزمایش تنفسی اوره از اختصاصیت بالایی برخوردار است. با این حال ، نتایج منفی کاذب می تواند در استفاده از مهار کننده پمپ پروتون (PPI) رخ دهد. از آزمایش آنتی ژن مدفوع می توان برای تشخیص و اثبات ریشه کنی استفاده کرد ، زیرا نشان دهنده عفونت فعال است.
درمان و مدیریت
طرح درمان زخم اثنی عشر در ابتدا بر اساس میزان بیماری ذکر شده در زمان تشخیص تدوین می شود.
بیمارانی که دارای عوارض ، از جمله سوراخ شدگی یا خونریزی هستند ، ممکن است نیاز به مداخله جراحی داشته باشند. با این حال ، اکثر بیماران تحت درمان با داروهای ضد اسید قرار می گیرند تا به کاهش میزان قرار گرفتن در معرض اسید در ناحیه زخم شده کمک کرده و به نوبه خود ، تسکین علائم را بهبود بخشد.
برای بیمارانی که سابقه استفاده از NSAID های سنگین را دارند ، اولین قدم این است که به بیماران توصیه شود از استفاده از NSAID ها اجتناب کنند. ترک سیگار و الکل نیز تشویق می شود ، زیرا ممکن است علائم را تشدید کنند. عوامل ضد ترشح اسید شامل آنتاگونیست های گیرنده H2 و همچنین مهارکننده های پمپ پروتون هستند. مدت زمان درمان بسته به علائم موجود و همچنین خطر عود متفاوت است. با این حال ، اکثر بیماران ، پس از درمان هلیکوباکتر پیلوری (پس از تأیید ریشه کنی و در صورت عدم علامت) به درمان ضد ترشح اسید طولانی مدت نیاز ندارند. بیماران مبتلا به H.pylori باید درمان سه گانه (دو آنتی بیوتیک و مهار کننده پمپ پروتون) دریافت کنند و حذف باید تأیید شود. [9]
متاآنالیز 24 کارآزمایی تصادفی نشان داد که ریشه کنی H. pylori با میزان قابل توجهی با پایین تر شدن آمار زخم معده و اثنی عشر همراه است. بیماران مبتلا به عوارض در زمان عمل باید توصیه های بعد از عمل که توسط جراح عمومی خود ارائه شده است را دنبال کنند. آنها به احتمال زیاد برای دوره های طولانی تر (8 تا 12 هفته) یا تا زمان رفع زخم با آندوسکوپی مکرر نیاز به درمان خواهند داشت. از نظر جراحی ، بیماران ممکن است نیاز به ترمیم لاپاراسکوپی برای زخم های سوراخ دار یا زخم های خونریزی دهنده داشته باشند که به مداخلات آندوسکوپی پاسخ نمی دهند.
نتیجه گیری
تشخیص و مداخله زودهنگام برای بیماران مبتلا به زخم اثنی عشر در پیشگیری از عوارض حیاتی است. اولین پزشک مداخله کننده باید سابقه کامل از جمله جزئیات مربوط به علائم بیمار و سابقه استفاده از داروها را بدست آورد. برای بیمارانی که بیماری پیشرفته تری دارند ، یک رویکرد حرفه ای در تشخیص و مدیریت بسیار مهم است زیرا جراحان ، پرستاران دارای آموزش تخصصی گوارش ، متخصصان دستگاه گوارش ، ارائه دهندگان داروهای داخلی و داروسازان در ارائه مراقبت و پیگیری کافی در چند مورد مشارکت خواهند داشت.
این مقاله توسط دانشجویان پزشکی، سید مصطفی زمانی و عرفان باروتچی، گردآوری و صحت علمی آن مورد بررسی قرار گرفته است.
منابع
https://www.ncbi.nlm.nih.gov/books/NBK557390