آمبولی ریه و درمان آن
آمبولی حاد ریه یک وضعیت بالینی شایع با تظاهرات بالینی متغیر است که تشخیص آن را چالش برانگیز می کند. این مقاله به تشریح ویژگیهای بالینی، تشخیص و درمان آمبولی حاد ریه میپردازد و نقش تیم مراقبتهای بهداشتی بینحرفهای را در بهبود مراقبت و نتایج بیماران مبتلا به آمبولی ریه برجسته میکند.
آمبولی ریه
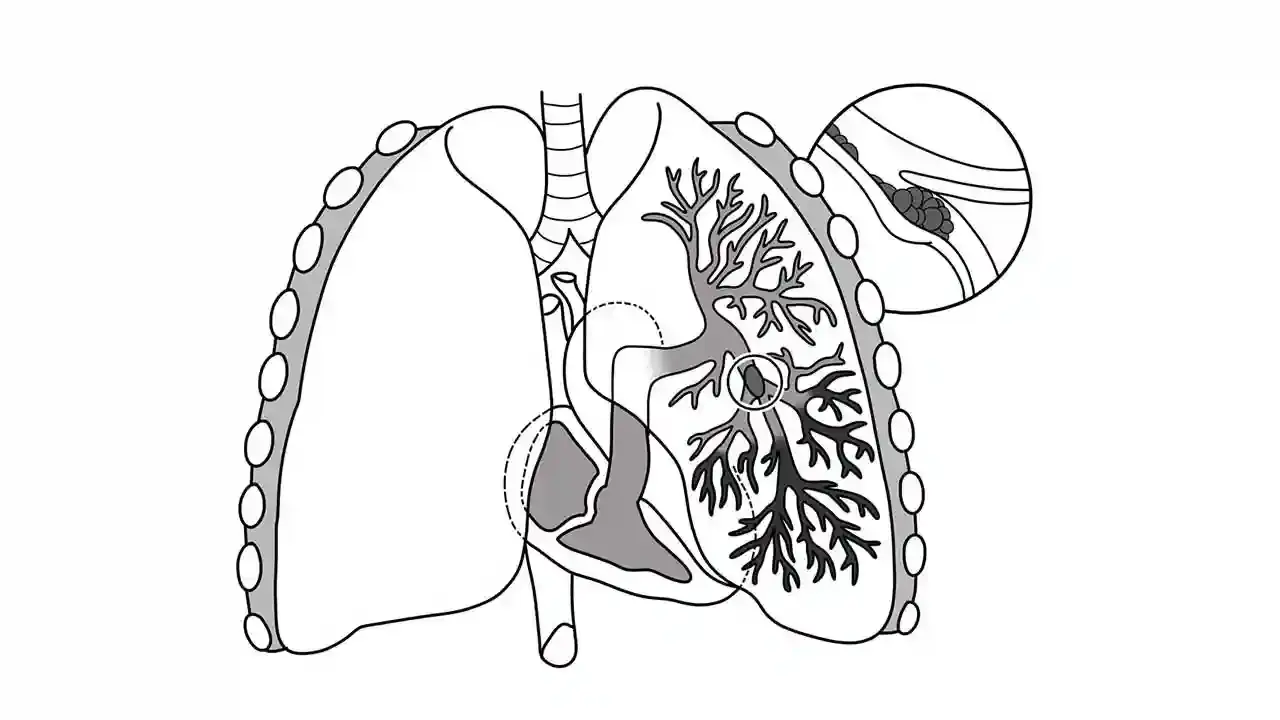
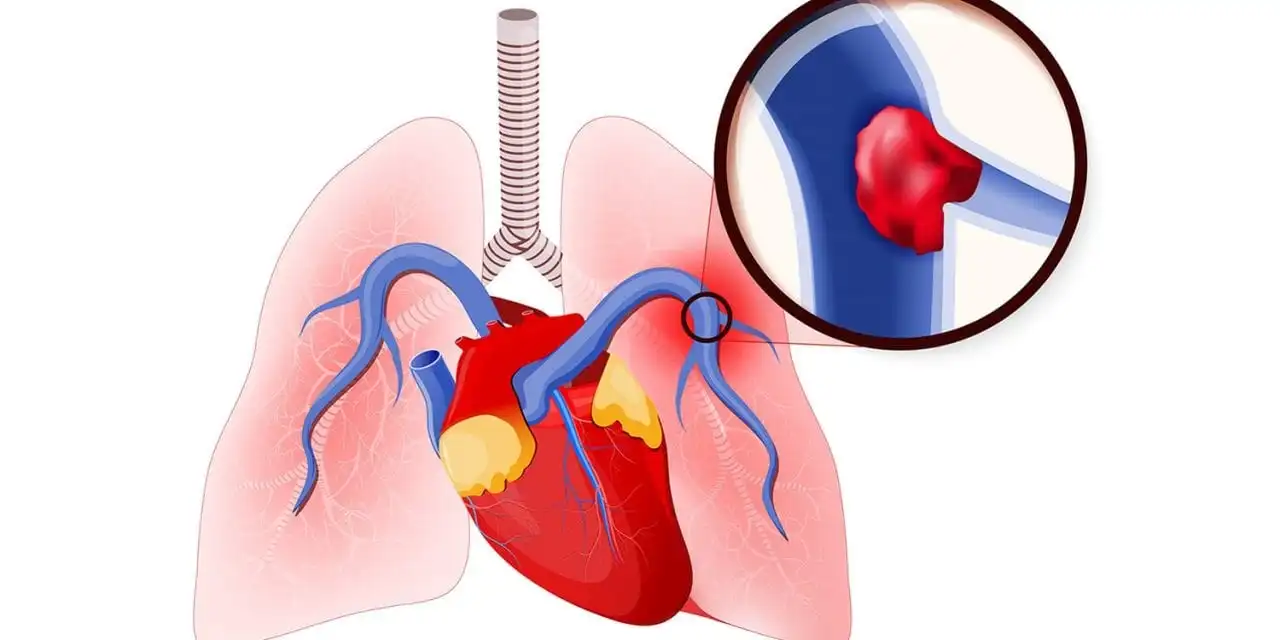
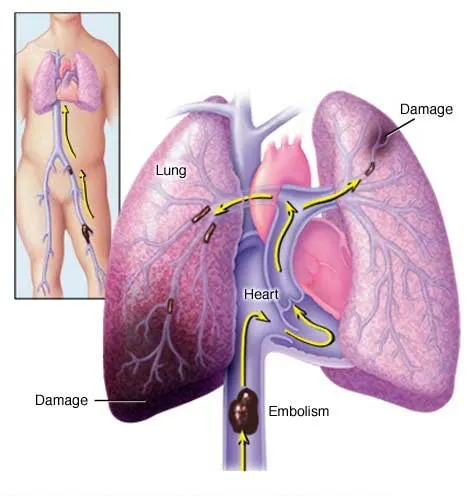
آمبولی ریه (PE) زمانی اتفاق میافتد که جریان خون در شریان ریوی یا شاخههای آن توسط لختهای که از جای دیگری منشأ گرفته است، مختل شود. در ترومبوز ورید عمقی (DVT)، ترومبوز در وریدهای عمقی ایجاد میشود که معمولاً در اندامهای تحتانی است.
PE (Pulmonary embolism)معمولاً زمانی اتفاق می افتد که بخشی از این ترومبوز جدا شده و وارد گردش خون ریوی می شود. به ندرت، PE می تواند از آمبولیزاسیون مواد دیگر به گردش خون ریوی مانند هوا، چربی یا سلول های تومور رخ دهد. طیف ترکیبی PE و DVT به عنوان ترومبوآمبولی وریدی (VTE) نامیده می شود.
اتیولوژی
بیشتر آمبولی های ریوی از DVT اندام تحتانی منشا می گیرند. از این رو، عوامل خطر آمبولی ریه (PE) با عوامل خطر برای DVT یکسان است.
سه گانه Virchow در انعقاد بیش از حد، استاز وریدی، و آسیب اندوتلیال درک این عوامل خطر را فراهم می کند.
عوامل خطر را می توان به دو دسته ژنتیکی و اکتسابی طبقه بندی کرد:
- عوامل خطر ژنتیکی شامل ترومبوفیلی مانند جهش فاکتور V لیدن، جهش ژن پروترومبین، کمبود پروتئین C، کمبود پروتئین S، هیپرهموسیستئینمی و غیره است.
- عوامل خطر اکتسابی شامل بیحرکتی برای دورههای طولانی (استراحت در رختخواب بیش از سه روز، مسافرت بیش از ۴ ساعت، خواه با هواپیما، ماشین، اتوبوس یا قطار)، جراحی ارتوپدی اخیر، بدخیمی، کاتتر وریدی، چاقی، بارداری،سیگار کشیدن، استفاده از قرص های ضد بارداری خوراکی، و غیره است.
سایر عوامل مستعد کننده برای VTE عبارتند از:
- شکستگی اندام تحتانی
- بستری شدن در بیمارستان برای نارسایی قلبی یا فیبریلاسیون/فلاتر دهلیزی در سه ماه گذشته
- تعویض مفصل ران یا زانو
- ترومای بزرگ
- سابقه ترومبوآمبولی وریدی قبلی
- کتتر ورید مرکزی(CV line)
- شیمی درمانی
- نارسایی احتقانی قلب یا نارسایی تنفسی
- درمان جایگزینی هورمونی(HRT)
- درمان ضد بارداری خوراکی
- دوره پس از زایمان
- عفونت (به ویژه ذات الریه، عفونت دستگاه ادراری و HIV)
- سرطان (بیشترین خطر در بیماری متاستاتیک)
- ترومبوفیلی
- استراحت در بستر بیش از سه روز
- چاقی
- بارداری
سرطان خطر زیادی برای تشکیل ترومبوز و در نتیجه PE دارد. سرطان پانکراس، بدخیمی های خونی، سرطان ریه، سرطان معده و سرطان مغز بیشترین خطر را برای VTE دارند. عفونت در هر نقطه از بدن یک محرک رایج برای VTE است.[7] انفارکتوس میوکارد و نارسایی احتقانی قلب (CHF) خطر ابتلا به PE را افزایش می دهند. همچنین، بیماران مبتلا به VTE با افزایش خطر سکته مغزی و انفارکتوس میوکارد بعدی مواجه بودند.
انواع آمبولی ریه
تقسیم PE بر اساس وجود یا عدم وجود ثبات همودینامیک بسیار مهم است. PE ناپایدار همودینامیکی (که قبلاً PE عظیم یا پرخطر نامیده می شد) PE است که منجر به افت فشار خون (طبق تعریف فشار خون سیستولیک (SBP) کمتر از 90 میلی متر جیوه یا کاهش 40 میلی متر جیوه در SBP می شود. اصطلاح قدیمی PE "انبوه" اندازه PE را توصیف نمی کند، بلکه اثر همودینامیک آن را توصیف می کند. بیماران مبتلا به PE ناپایدار از نظر همودینامیک به احتمال زیاد در خطر شوک انسدادی (یعنی نارسایی شدید بطن راست) هستند. PE پایدار از نظر همودینامیکی طیفی از PE کوچک، خفیف علامت دار یا بدون علامت (PE کم خطر یا PE کوچک) تا PE است که باعث افت فشار خون خفیف می شود که در پاسخ به مایع درمانی تثبیت می شود، یا کسانی که با اختلال عملکرد بطن راست مراجعه می کنند.
اپیدمیولوژی
میزان بروز آمبولی ریه (PE) از 39 تا 115 در هر 100000 نفر در سال متغیر است. برای DVT، میزان بروز از 53 تا 162 در هر 100000 نفر متغیر است. پس از بیماری عروق کرونر و سکته مغزی، آمبولی حاد ریه سومین نوع شایع بیماری قلبی عروقی است. میزان بروز PE در مردان بیشتر از زنان است. به طور کلی، مرگ و میر ناشی از PE بالا است، و در ایالات متحده، PE سالانه باعث 100000 مرگ می شود. با این حال، تخمین دقیق میزان مرگ و میر قابل انتساب به PE می تواند چالش برانگیز باشد، زیرا تصور می شود بسیاری از بیماران با مرگ ناگهانی قلبی یک رویداد ترومبوآمبولیک مانند PE داشته اند. توجه به این نکته مهم است که میزان مرگ و میر ناشی از PE در حال کاهش است. این ممکن است از بهبود روشهای تشخیصی و شروع مداخلات و درمانهای اولیه باشد.
پاتوفیزیولوژی
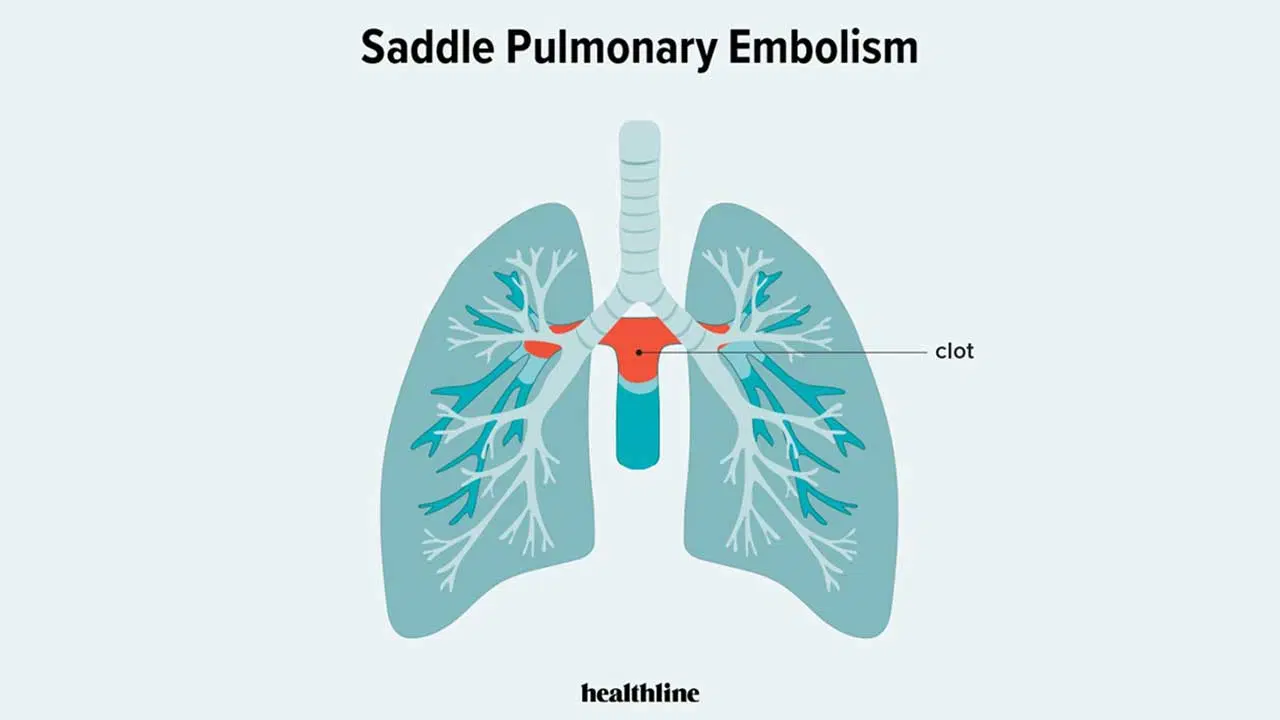
آمبولی ریه زمانی رخ می دهد که لخته ها شکسته شده و به گردش خون ریوی میریزند می شوند. آمبولی های ریوی معمولاً چندگانه هستند و لوب های پایینی بیشتر از قسمت بالایی درگیر می شوند و درگیری دو طرفه ریه شایع تر است. آمبولی های بزرگ تمایل به انسداد شریان اصلی ریوی دارند و باعث آمبولی زینی با پیامدهای قلبی عروقی بد می شوند. در مقابل، آمبولیهای کوچکتر شریانهای محیطی را مسدود میکنند و میتوانند منجر به انفارکتوس ریوی شوند که با خونریزی داخل آلوئولی تظاهر مییابد. انفارکتوس ریه در حدود 10 درصد از بیماران رخ می دهد. PE منجر به اختلال در تبادل گاز به دلیل انسداد بستر عروق ریوی می شود که منجر به عدم تطابق در نسبت تهویه به پرفیوژن می شود، زیرا تهویه آلوئولی ثابت می ماند، اما جریان خون مویرگی ریوی کاهش می یابد، که به طور موثر منجر به تهویه فضای مرده و هیپوکسمی می شود؛ همچنین، واسطه هایی مانند سروتونین آزاد می شوند که باعث اسپاسم عروقی و کاهش بیشتر جریان ریوی در مناطق سالم ریه می شوند و تجمع موضعی واسطههای التهابی سورفکتانت ریه را تغییر میدهد و درایو تنفسی را تحریک میکند که منجر به هیپوکاپنی و آلکالوز تنفسی میشود.در PE، مقاومت عروق ریوی (PVR) به دلیل انسداد مکانیکی بستر عروقی با ترومبوز و انقباض عروق هیپوکسیک افزایش می یابد. اگر ترومبوآمبولی بیش از 30 تا 50 درصد از کل سطح مقطع بستر شریان ریوی را مسدود کند، فشار شریان ریوی (PAP) افزایش مییابد.
افزایش PVR باعث افزایش پس بار(after load) بطن راست می شود که مانع خروج خون از بطن راست می شود که به نوبه خود باعث اتساع بطن راست و خم شدن سپتوم بین بطنی می شود. عدم همزمانی بطن ها ممکن است با ایجاد بلوک شاخه سمت راست افزایش یابد. کاهش جریان خروجی RV و اتساع همزمان RV،پر شدن بطن چپ را کاهش می دهد و در نتیجه برون ده قلبی را به خطر می اندازد.در نتیجه، پر شدن LV در دیاستول اولیه کاهش می یابد و این منجر به کاهش برون ده قلبی (CO) می شود و باعث افت فشار خون سیستمیک و بی ثباتی همودینامیک می شود. نارسایی بطن راست (RV) به دلیل اضافه بار فشار حاد، علت اصلی مرگ در PE شدید است.
با توجه به ملاحظات پاتوفیزیولوژیک فوق، علائم بالینی و علائم نارسایی آشکار RV و بی ثباتی همودینامیک، نشان دهنده خطر بالای مرگ و میر زودرس (در بیمارستان یا ریسک موردالیتی30 روزه) است.
شرح حال و معاینه فیزیکی
تشخیص به موقع آمبولی ریه (PE) به دلیل مرگ و میر و عوارض مرتبط با آن بسیار مهم است که ممکن است با درمان زودهنگام از آن جلوگیری شود. توجه به این نکته ضروری است که 30٪ از بیماران درمان نشده با آمبولی ریه می میرند، در حالی که تنها 8٪ پس از درمان به موقع جان خود را از دست می دهند. متأسفانه، تشخیص PE به دلیل طیف گسترده ای از علائم و نشانه های بالینی غیر اختصاصی در بیماران مبتلا به PE حاد می تواند دشوار باشد. شایع ترین علائم PE شامل موارد زیر است: تنگی نفس، درد قفسه سینه پلوریتیک، سرفه، هموپتیزی، پیش سنکوپ یا سنکوپ. تنگی نفس ممکن است در PE مرکزی حاد و شدید باشد، در حالی که در PE کوچک محیطی اغلب خفیف و گذرا است. در بیمارانی که از قبل نارسایی قلبی یا بیماری ریوی دارند، بدتر شدن تنگی نفس ممکن است تنها علامت باشد. درد قفسه سینه یک علامت مکرر است و معمولاً به دلیل تحریک پلور به دلیل آمبولی دیستال که باعث انفارکتوس ریوی می شود، ایجاد می شود. در PE مرکزی، درد قفسه سینه ممکن است ناشی از ایسکمی زمینه ای بطن راست (RV) باشد و باید از سندرم حاد کرونری یا دیسکسیون آئورت افتراق داده شود.
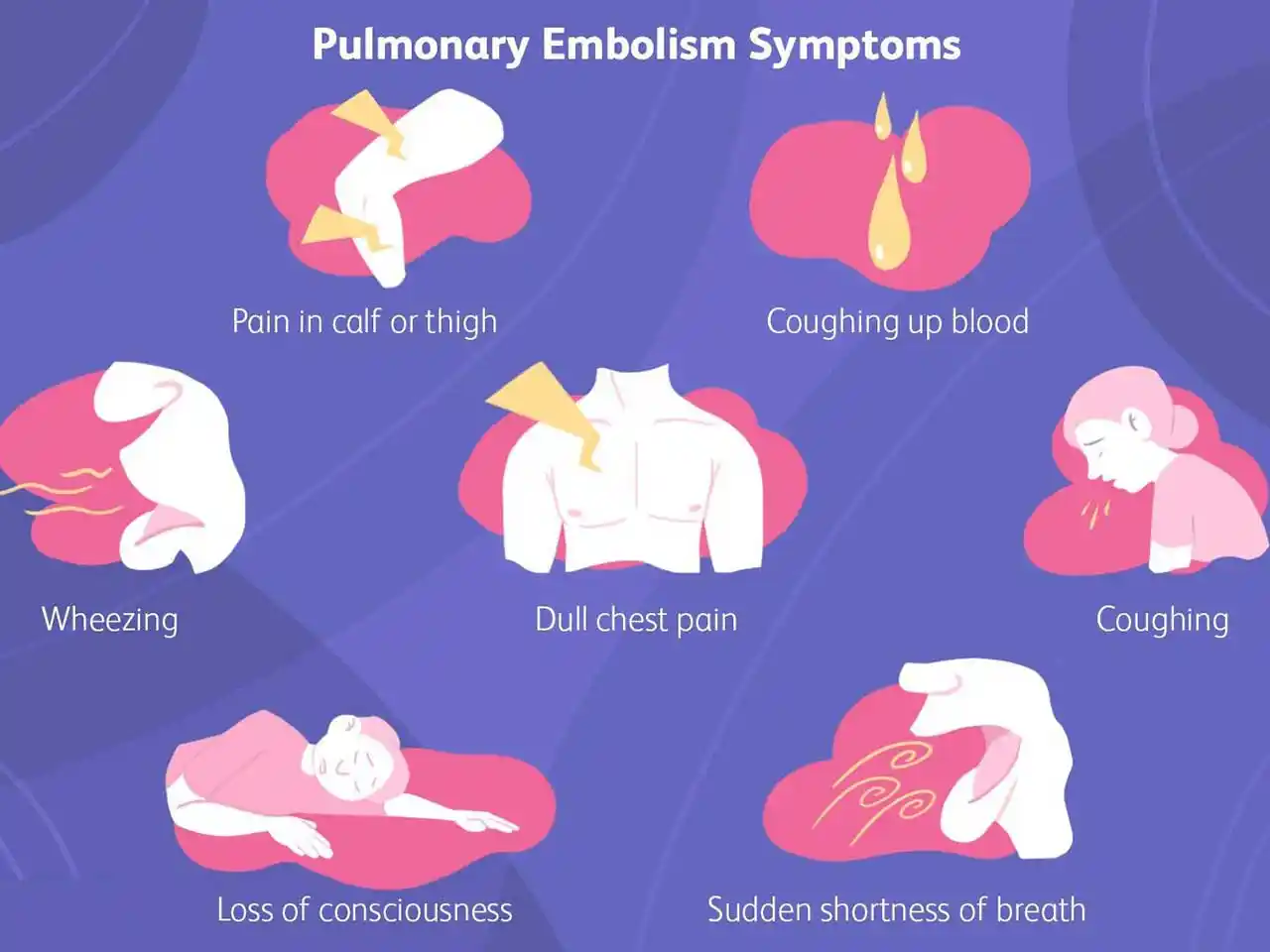
تظاهرات کمتر رایج شامل آریتمی (به عنوان مثال، فیبریلاسیون دهلیزی)، سنکوپ، و کلاپس همودینامیک است. بی ثباتی همودینامیک یک شکل نادر اما ضروری از تظاهرات بالینی است، زیرا نشان دهنده PE مرکزی یا گسترده با کاهش شدید ذخیره همودینامیک است. سنکوپ ممکن است رخ دهد و ممکن است با شیوع بالاتر بی ثباتی همودینامیک و اختلال عملکرد RV همراه باشد. تشخیص این نکته ضروری است که بیماران مبتلا به PE بزرگ ممکن است گاهی بدون علامت باشند یا علائم خفیف داشته باشند. در بسیاری از مواقع، PE ممکن است بدون علامت باشد یا به طور تصادفی در طی بررسی های تشخیصی برای بیماری دیگری کشف شود. جدای از علائم PE، بررسی عوامل خطر برای ترومبوآمبولی وریدی (VTE) برای تعیین احتمال بالینی PE بسیار مهم است. در معاینه، بیماران مبتلا به PE ممکن است تاکی پنه و تاکی کاردی داشته باشند که یافتههای شایع اما غیراختصاصی هستند. سایر یافتههای معاینه شامل تورم ساق پا، حساسیت، اریتم، طنابهای قابل لمس، ادم پاها، رال، کاهش صداهای تنفسی، علائم فشار خون ریوی مانند افزایش فشار رگهای گردن، P2 بلند صدای دوم قلب، گالوپ سمت راست میشود. لیفت پاراسترنال بطنی ممکن است در معاینه وجود داشته باشد.
PE یک علت شناخته شده ایست قلبی ناگهانی است (8%) PE عظیم منجر به نارسایی حاد بطن راست می شود که به صورت اتساع ورید ژوگولار، لیفت پاراسترنال، صدای سوم قلب، سیانوز و شوک ظاهر می شود. اگر بیمار مبتلا به PE که تاکی کاردی در هنگام مراجعه دارد، دچار برادی کاردی ناگهانی یا تاکی کاردی پیچیده گسترده جدید (با بلوک شاخه راست) شود، ارائه دهندگان سلامت باید به دنبال نشانههایی از استرین بطن راست و شوک قریبالوقوع باشند. PE باید در هر کسی که افت فشار خون همراه با اتساع ورید ژوگولار دارد در نظر گرفته شود که در آن انفارکتوس حاد میوکارد، تامپوناد پریکارد یا پنوموتوراکس فشارنده رد شده است.
ارزیابی آزمایشگاهی
تجزیه و تحلیل گاز خون شریانی (ABG):
هیپوکسمی غیرقابل توضیح با رادیوگرافی طبیعی قفسه سینه باید شک بالینی را برای آمبولی ریه (PE) ایجاد کند.
شیب آلوئولی-شریانی گشاد شده برای اکسیژن، آلکالوز تنفسی و هیپوکاپنی معمولاً یافتههای ABG، به عنوان پاسخ پاتوفیزیولوژیک به آمبولی ریوی است. توجه به این نکته مهم است که هیپرکاپنی، اسیدوز لاکتیک شایع نیست، اما می تواند در بیماران مبتلا به PE عظیم همراه با شوک انسدادی و ایست تنفسی وجود داشته باشد.
تروپونین
سطوح سرمی تروپونین I و T از نظر پیش آگهی مفید هستند اما نه از نظر تشخیصی. به عنوان نشانگرهای اختلال عملکرد بطن راست، سطح تروپونین در 30 تا 50 درصد از بیماران مبتلا به PE متوسط تا بزرگ افزایش می یابد و با کاهش پروگنوز بالینی و مرگ پس از PE مرتبط است.
دی دایمر (D-dimer)
به دلیل فعال شدن همزمان مسیرهای انعقادی و فیبرینولیز، هر زمان که یک فرآیند ترومبوتیک حاد در بدن وجود داشته باشد، سطح D-dimer در پلاسما افزایش می یابد. تست D-dimer ارزش اخباری منفی بالایی دارد. از این رو، سطح نرمال D-دایمر، شک PE یا DVT حاد را تقریبا ازبین میبرد. اما از آنجایی که ارزش اخباری مثبت سطوح D-dimer بالا، پایین است، آزمایش D-dimer برای تایید PE مفید نیست. از آنجایی که بسیاری از سنجش های D-dimer در دسترس هستند، ارائه دهندگان باید از عملکرد تشخیصی آزمایش مورد استفاده در محیط بالینی خود آگاه شوند. سنجش ELISA دارای حساسیت تشخیصی حداقل 95٪ است. می توان از آن برای حذف تشخیص PE در بیماران با احتمال تشخیصی کم یا متوسط استفاده کرد. D-dimer ELISA منفی، همراه با احتمال بالینی کم، می تواند PE را بدون آزمایش بیشتر در حدود 30٪ از بیماران مشکوک حذف کند. ویژگی D-dimer به طور پیوسته با افزایش سن به حدود 10٪ در بیماران بالای 80 سال کاهش می یابد. استفاده از مقادیر تنظیم شده با سن برای بیماران بالای 50 سال ممکن است عملکرد تست D-dimer را در سالمندان بهبود بخشد. در یک مطالعه، استفاده از مقادیر تنظیم شده با سن به جای مقدار استاندارد D-dimer 500 ngدر میلی لیتر یا بیشتر، تعداد بیمارانی را که امکان PE در آنها رد می شود از 6.4٪ به 30٪، رساند،بدون یافته های منفی کاذب اضافی.
فرمول،سن (سال) x 10 میکروگرم در لیتر برای بیماران بالای 50 سال است.
مثال: سن بیمار 75 = d-dimer تنظیم شده با سن 750 میکروگرم در لیتر.
الکتروکاردیوگرافی (ECG)
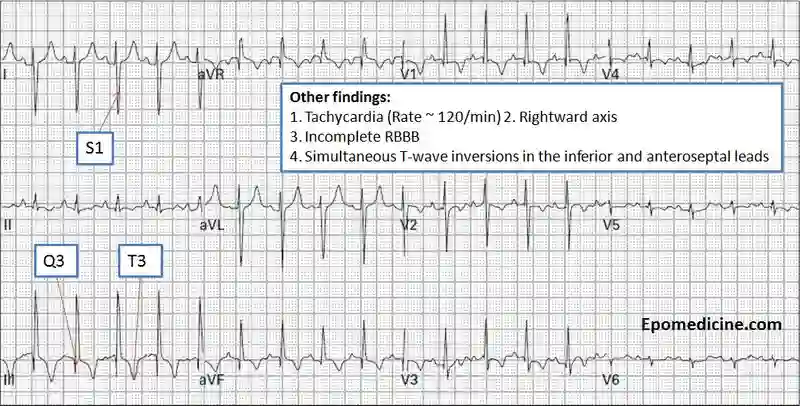
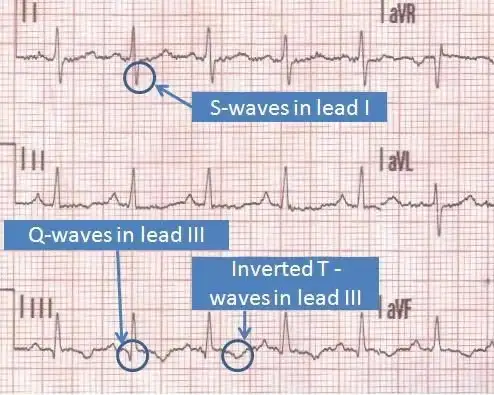
ناهنجاری های ECG در بیماران مشکوک به PE غیراختصاصی هستند.[29] شایع ترین یافته های ECG در PE عبارتند از تاکی کاردی و تغییرات غیراختصاصی قطعه ST و موج T، الگوی S1Q3T3، در strain pattern بطن راست و بلوک ناقص شاخه راست جدید هستند.
رادیوگرافی قفسه سینه (CXR)
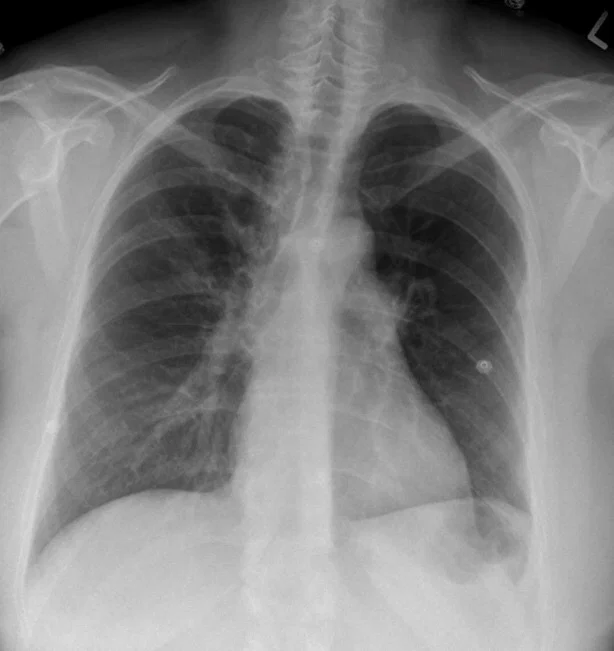
در آمبولی ریه، CXR معمولاً طبیعی است یا ممکن است ناهنجاریهای غیراختصاصی مانند آتلکتازی یا افیوژن را نشان دهد. این به رد تشخیص های جایگزین در بیمارانی که با تنگی نفس حاد مراجعه می کنند، کمک می کند. نشانه همپتون( Hampton's hump )یک کدورت کم عمق در CXR در حاشیه ریه است که قاعده آن در برابر سطح جنب و رأس آن به سمت ناف ریه قرار دارد.
علامت Westermark قطع شدید عروق ریوی با هیپوپرفیوژن دیستال در یک توزیع سگمنتال در داخل ریه است. هر دوی این یافته ها نادر هستند اما برای PE حاد بسیار خاص هستند.[30] "نشانه Westermark" ممکن است در 2٪ موارد دیده شود. این یافته نتیجه ترکیبی از اتساع شریان ریوی پروگزیمال ترومبوز و فروپاشی عروق دیستال است.
آنژیوگرافی کامپیوتری ریه (CTPA)
CTPA روش تشخیصی انتخابی برای بیماران مشکوک به PE است. این اجازه می دهد تا تجسم مناسبی از شریان های ریوی تا سطح زیر سگمنتال مشاهده شود.
مطالعه PIOPED (تحقیق آینده نگر در تشخیص آمبولی ریه) II حساسیت 83% و ویژگی 96% را برای CTPA در تشخیص PE را نشان داد. PIOPED II همچنین تأثیر احتمال بالینی پیش از تصویر برداری را بر ارزش پیشبینی CTPA برجسته کرد. یک CTPA نرمال ارزش اخباری منفی بالایی برای 96٪ با احتمال بالینی بالا و 89٪ در بیماران با احتمال بالینی کم یا متوسط داشت، اما ارزش اخباری منفی آن در صورتی که احتمال بالینی پایین بود، تنها 60٪ بود. بر خلاف این، ارزش اخباری مثبت یک CTPA مثبت بالا (92٪ تا 96٪) در بیماران با احتمال بالینی متوسط یا بالا، اما در بیماران با احتمال کم پیش آزمون PE بسیار کمتر (58٪) بود.
بنابراین، ارائه دهندگان سلامت باید آزمایشات بیشتری را در صورت عدم تطابق بین قضاوت بالینی و نتیجه CTPA در نظر بگیرند. داده های حاضر نشان می دهد که یک نتیجه منفی CTPA برای حذف PE در بیمارانی که احتمال بالینی کم یا متوسط دارند، کافی است. علاوه بر این، این موضوع بحث برانگیز است که آیا بیماران با CTPA منفی و احتمال بالینی بالا باید بیشتر مورد بررسی قرار گیرند یا نه.
CTPA ممکن است در آلرژی متوسط تا شدید کنتراست یددار یا نارسایی کلیوی نسبتاً منع مصرف داشته باشد (eGFR کمتر از 30 میلی لیتر در دقیقه در هر 1.73 متر مربع). خطر این موارد منع مصرف باید با اهمیت بالینی انجام معاینه CTPA و در دسترس بودن سایر روش های تصویربرداری (مانند اسکن V/Q) در نظر گرفته و بررسی شود. اگر از نظر بالینی امکان پذیر باشد، CTPA باید برای تجویز پیش دارو برای آلرژی یا هیدراتاسیون داخل وریدی برای نارسایی کلیوی به تعویق بیفتد. CTPA می تواند بزرگ شدن RV و سایر شاخص های اختلال عملکرد RV را تشخیص دهد. RV بزرگ شده دارای ارزش پیش آگهی است و توسط نتایج یک مطالعه کوهورت چند مرکزی آینده نگر در 457 بیمار دیده می شود. در آن مطالعه، بزرگ شدن RV (نسبت RV/LV ≥0.9) یک پیشبینیکننده قوی و مستقل از یک پیامد شدید در بیمارستان بود، هم در کل جمعیت و هم در بیمارانی که از نظر همودینامیک پایدار هستند.
Lung Scintigraphy
اسکن تهویه/پرفیوژن (اسکن V/Q) یک آزمایش تشخیصی ثابت شده برای بیماران مشکوک به PE است.
اسکن V/Q بیشتر برای بیمارانی انجام می شود که CTPA در آنها منع مصرف یا غیرقطعی است، یا زمانی که آزمایشات اضافی مورد نیاز است. معمولاً قبل از اسکن V/Q نیاز به رادیوگرافی طبیعی قفسه سینه است. اسکن های انجام شده بر روی بیماران با رادیوگرافی غیرطبیعی قفسه سینه به احتمال زیاد مثبت کاذب است . برای کسانی که رادیوگرافی قفسه سینه معمولی دارند، اسکن V/Q آزمون انتخابی برای تشخیص PE در بارداری است. گروههای دیگر از بیماران که کاندیدای مناسب برای این روش هستند شامل کسانی است که سابقه آنافیلاکسی ناشی از ماده حاجب و بیماری با نارسایی شدید کلیوی دارند.
نتایج اسکن تهویه/خونرسانی(V/Q) ریه اغلب به سه قسمت طبقهبندی میشوند:
اسکن طبیعی (به استثنای PE)، اسکن با احتمال بالا (در اکثر بیماران تشخیصی PE در نظر گرفته میشود) و اسکن غیر تشخیصی.
مطالعات متعدد نشان داده اند که توقف درمان ضد انعقاد در بیماران با اسکن پرفیوژن طبیعی بی خطر است. تجزیه و تحلیل از مطالعه PIOPED II حمایت می کند که یک اسکن V/Q مثبت با احتمال بالا، می تواند PE را تایید کند. با این حال، ارزش اخباری مثبت یک اسکن V/Q با احتمال بالا برای تایید تشخیص PE در بیماران با احتمال بالینی پایین کافی نیست. فرکانس بالای اسکن های غیرتشخیصی یک محدودیت است زیرا نشان دهنده لزوم انجام آزمایش های تشخیصی بیشتر برای بررسی PT است.
آنژیوگرافی ریه
در آنژیوگرافی ریه، کنتراست از طریق یک کاتتر وارد شده به قلب راست تحت فلوروسکوپی تزریق می شود، که در گذشته استاندارد طلایی برای تشخیص PE بود. تشخیص PE حاد بر اساس شواهد ترومبوز یا به صورت قطع شاخه شریان ریوی یا نقص پرکننده انجام می شود. با ظهور گسترده CTPA، آنژیوگرافی ریه به ندرت مورد استفاده قرار می گیرد و برای موارد نادر برای بیماران با احتمال بالینی بالای PE، که در آنها اسکن CTPA یا V/Q غیر تشخیصی است، استفاده می شود. به نظر می رسد آنژیوگرافی ریه نسبت به CTPA پایین تر است و نتایج آن وابسته به اپراتور و بسیار متغیر است. بنابراین، آنژیوگرافی ریه مبتنی بر کاتتر در بیمارانی انجام می شود که به مزایای درمانی آن نیاز دارند، زیرا به تشخیص و همچنین مداخلات درمانی با هدف لیز لخته کمک می کند.
آنژیوگرافی رزونانس مغناطیسی MRA
آنژیوگرافی رزونانس مغناطیسی (MRA) برای چندین سال در مورد PE مشکوک استفاده میشده است. با این حال، نتایج مطالعات در مقیاس بزرگ نشان میدهد که این تکنیک، اگرچه امیدوارکننده است، اما به دلیل حساسیت کم، در دسترس بودن کم در اکثر شرایط اضطراری، به عنوان یک آزمایش خط اول برای تشخیص PE توصیه نمیشود، اما ممکن است یک گزینه تصویربرداری برای تشخیص PE در بیمارانی باشد که در آنها نه CTPA و نه اسکن V/Q نمیتوان انجام داد. از مزایای بالقوه می توان به عدم قرار گرفتن در معرض تشعشعات اشاره کرد.
آنژیوگرافی ریه MR به صورت آینده نگر در 371 بزرگسال مشکوک به PE مورد مطالعه قرار گرفت. در بین 75 درصد بیمارانی که تصاویر کافی از نظر تکنیکی داشتند، MRPA به تنهایی حساسیت و ویژگی به ترتیب 78 درصد و 99 درصد را نشان داد .از بین 48 درصد بیماران با تصاویر کافی از نظر تکنیکی، آنژیوگرافی ریه MR و ونوگرافی ریه MR به ترتیب حساسیت و ویژگی 92 درصد و 96 درصد را نشان داده اند.
اکوکاردیوگرافی
هنگامی که ترومبوز در شریان های ریوی پروگزیمال مشاهده می شود، اکوکاردیوگرافی ترانس توراسیک به ندرت می تواند PE را به طور قطعی تشخیص دهد. تشخیص PE در اکوکاردیوگرافی با وجود لخته در قلب راست یا الگوی جدید قلب راست در EKG پشتیبانی میشود، به ویژه در بیماران ناپایدار همودینامیک یا مشکوک به PE که در آن اکوکاردیوگرافی ممکن است برای ایجاد تشخیص احتمالی و توجیه استفاده اضطراری از درمان ترومبولیتیک مفید باشد. معیار های مختلفی برای پیش بینی آمبولی ریه مطرح است،معروفترین آنها معیار ولز است.
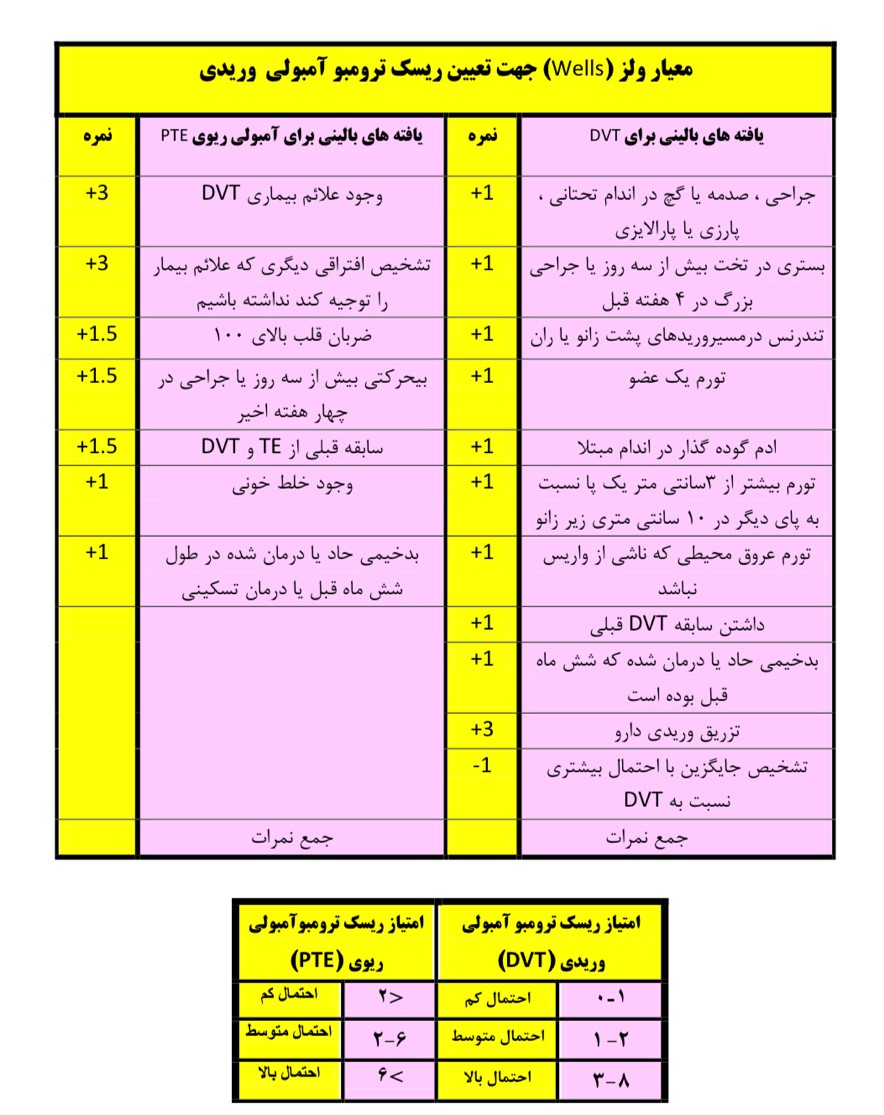
معیارهای ولز
آیتم ها/نمرات
ارزیابی احتمال بالینی سنتی (معیارهای ولز)
بالا/> 6.0
متوسط / 2.0 تا 6.0
کم/<2.0
ارزیابی احتمال بالینی ساده شده (معیارهای ولز اصلاح شده)
PE به احتمال زیاد/> 4.0
PE بعید است/≤4.0
از آنجایی که علائم PE بسیار غیراختصاصی هستند، معیارهای رد آمبولی ریوی (PERC) برای بیماران بخش اورژانس ایجاد شد تا بیمارانی را انتخاب کنند که احتمال ابتلا به PE آنقدر کم است که حتی نباید اقدامات تشخیصی شروع شود.
این معیارها متغیرهایی را تشکیل می دهند که به طور قابل توجهی با عدم وجود PE مرتبط است. قانون PERC دارای هشت معیار است:
- سن <50 سال
- ضربان قلب <100 ضربه در دقیقه
- اشباع اکسی هموگلوبین ≥95 درصد
- عدم وجود هموپتیزی
- عدم استفاده از استروژن
- DVT یا PE قبلی وجود ندارد
- بدون ورم یک طرفه پا
- بدون جراحی / تروما که نیاز به بستری شدن در بیمارستان طی چهار هفته گذشته داشته باشد
بیمارانی که احتمال PE کمی دارند و هر هشت معیار را برآورده می کنند، احتمال PE به اندازه ای کم است که آزمایش های بیشتری در ارتباط با PE درخواست داده نمیشود.
PERC تنها در شرایط بالینی با شیوع کم PE (<15 درصد) معتبر است.
در محیطهای بیمارستانی با شیوع بالاتر PE (بیش از 15 درصد)، رویکرد مبتنی بر PERC دارای ارزش پیشبینی قابلتوجهی ضعیفتر است.
بنابراین، نباید در بیمارانی که مشکوک به PE متوسط یا زیاد هستند یا برای بیماران بستری مشکوک به PE استفاده شود.
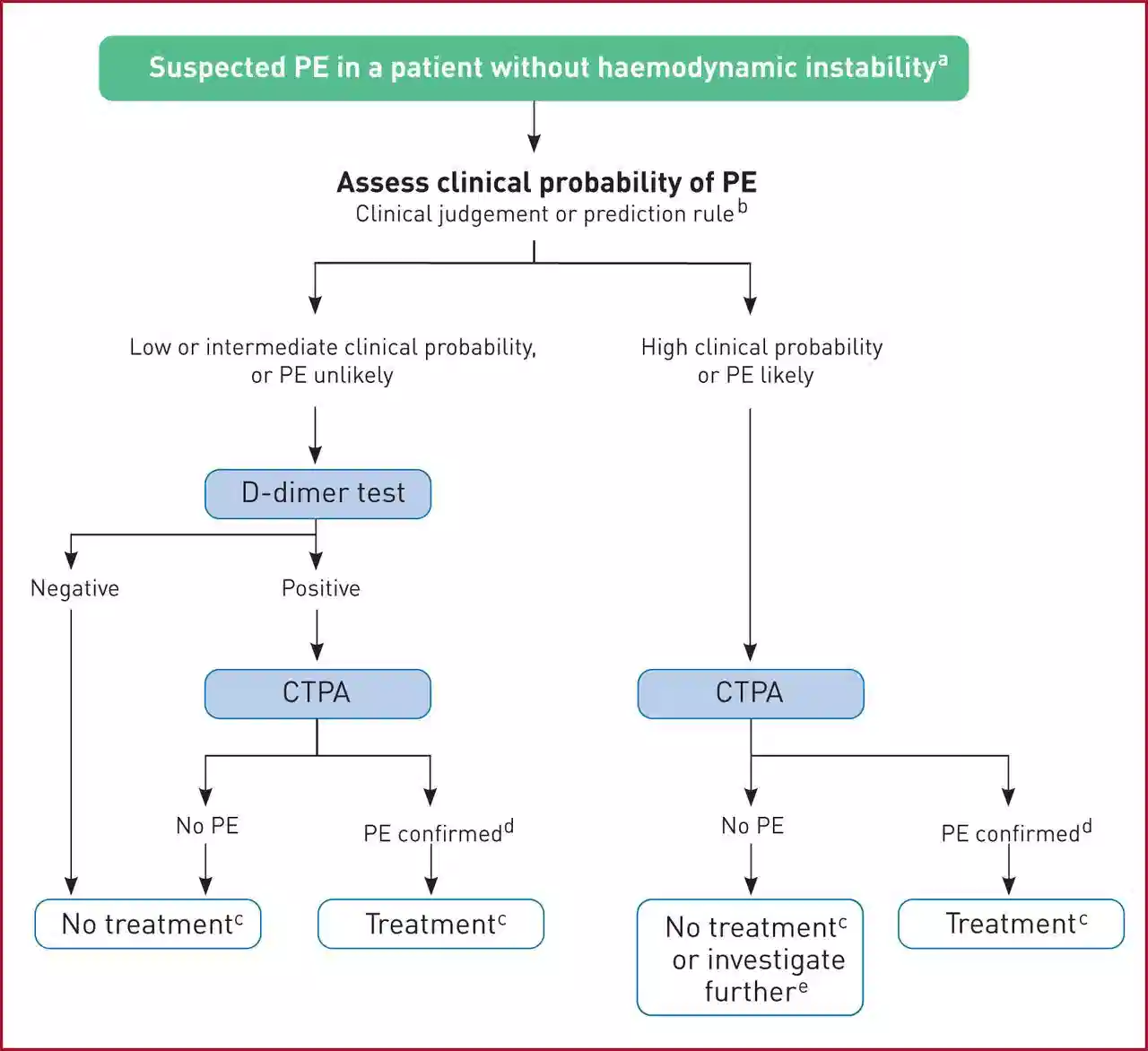
رویکرد تشخیصی به بیماران با ثبات همودینامیک مشکوک به آمبولی ریه
برای اکثر بیماران مشکوک به PE که از نظر همودینامیک پایدار هستند، رویکردی که ترکیبی از ارزیابی احتمال بالینی و آزمایش D-dimer و تصویربرداری تشخیصی است،معمولاً اعمال میشود.
برای بیمار با احتمال کم PE (نمره ولز <2)
اگر معیارهای PERC برآورده شود، نیازی به آزمایش بیشتر نیست و PE را می توان حذف کرد. اگر معیارهای PERC برآورده نشد، D-dimer باید به دست آید. اگر D-دایمر منفی باشد (<500ng/ml)، می توان PE را رد کرد. اگر D-dimer مثبت (>500ng/ml) ، باید آنژیوگرافی انجام شود. اگر CTPA قطعی نیست یا منع مصرف دارد، اسکن V/Q باید انجام شود.
برای بیمار با احتمال متوسط PE (نمره ولز 2 تا 6)
سطوح D-dimer را اندازه گیری کنید، اگر منفی باشد، PE را می توان حذف کرد. اگر مثبت باشد، CTPA انجام می شود. اگر CTPA قطعی نیست یا منع مصرف دارد، اسکن V/Q باید انجام شود.
برای بیمار با احتمال بالای PE (نمره ولز > 6)
CTPA باید به صورت اورژانسی انجام شود.( بیمار باید بتواند صاف دراز بکشد، با دستورالعمل های حبس نفس معاینه همکاری کند، عادت بدنی داشته باشد که بتواند در اسکنر جا بیفتد، و هیچ گونه منع مصرفی برای کنتراست یددار نداشته باش).اگر قطعی نیست یا امکان پذیر نیست، اسکن V/Q را انجام دهید. اسکن V/Q می تواند طبیعی باشد و PE را رد کند. همچنین می تواند به عنوان "احتمال زیاد برای PE" باشد، که اگر اسکن V/Q به عنوان احتمال متوسط نتیجه دهد، تشخیص PE خواهد بود، آزمایش بیشتر با سونوگرافی فشرده سازی اندام تحتانی با داپلر مناسب است. برای بیمارانی که از نظر همودینامیک ناپایدار هستند و تصویربرداری قطعی در آنها ناامن است، اکوکاردیوگرافی کنار تخت یا سونوگرافی فشرده سازی وریدی ممکن است برای به دست آوردن تشخیص احتمالی PE برای توجیه تجویز درمانهای بالقوه نجات دهنده استفاده شود.
روش های درمان و مدیریت
الف) مدیریت اولیه
1) اقدامات حمایتی
رویکرد اولیه به بیماران مبتلا به آمبولی ریه (PE) باید بر اقدامات حمایتی متمرکز باشد. اکسیژن مکمل در بیماران با اشباع اکسیژن کمتر از 90٪ اندیکاسیون دارد.
تهویه مکانیکی (غیر تهاجمی یا تهاجمی) باید در بیماران ناپایدار استفاده شود، اما باید به اثرات نامطلوب همودینامیکی تهویه مکانیکی توجه داشته شود.
نارسایی حاد RV علت اصلی مرگ در بیماران مبتلا به PE ناپایدار از نظر همودینامیک است. احیای حجمی تهاجمی در چنین بیمارانی می تواند RV را بیش از حد متسع کند، وابستگی متقابل بطنی را بدتر کرده و برون ده قلبی (CO) را کاهش دهد. از این رو، در بیماران مبتلا به PE بزرگ، احیای مایع داخل وریدی باید فقط در بیماران مبتلا به IVC جمع شونده / تخلیه داخل عروقی انجام شود. ممکن است برای حمایت همودینامیک به وازوپرسورها نیاز باشد. دستگاههای پشتیبانی قلبی ریوی مکانیکی، مانند اکسیژنرسانی غشای خارج بدنی (ECMO)، ممکن است در بیماران ناپایدار همودینامیک با آمبولی ریوی مورد استفاده قرار گیرند.
2) ضد انعقاد
مهم است که به یاد داشته باشید که اصلی ترین درمان PE حاد ضد انعقاد است. توجه به این نکته مهم است که هپارین با وزن مولکولی کم (LMWH) یا فونداپارینکس یا هپارین شکسته نشده (UFH) می توانند به عنوان ضد انعقاد در PE حاد استفاده شوند. LMWH و fondaparinux ترجیح داده می شوند، زیرا آنها پتانسیل کمتری برای ایجاد خونریزی عمده و ترومبوسیتوپنی ناشی از هپارین دارند. UFH معمولاً فقط در بیماران مبتلا به بی ثباتی همودینامیک که ممکن است نیاز به درمان خونرسانی مجدد اولیه باشد یا در بیماران مبتلا به نارسایی کلیوی استفاده می شود. ضد انعقادهای خوراکی جدیدتر (NOACs) و آنتاگونیست های ویتامین K (VKA) نیز می توانند برای ضد انعقاد در PE استفاده شوند. برای بیماران مشکوک به PE، درمان با توجه به نوع PE (اینکه از نظر همودینامیک پایدار یا ناپایدار باشد) و با توجه به مشکوک بودن به PE در یک بیمار جداگانه طبقه بندی می شود. بر اساس نمره اصلاح شده ژنو یا ولز، بیماران به احتمال PE کم، متوسط یا زیاد برای PE طبقه بندی می شوند.
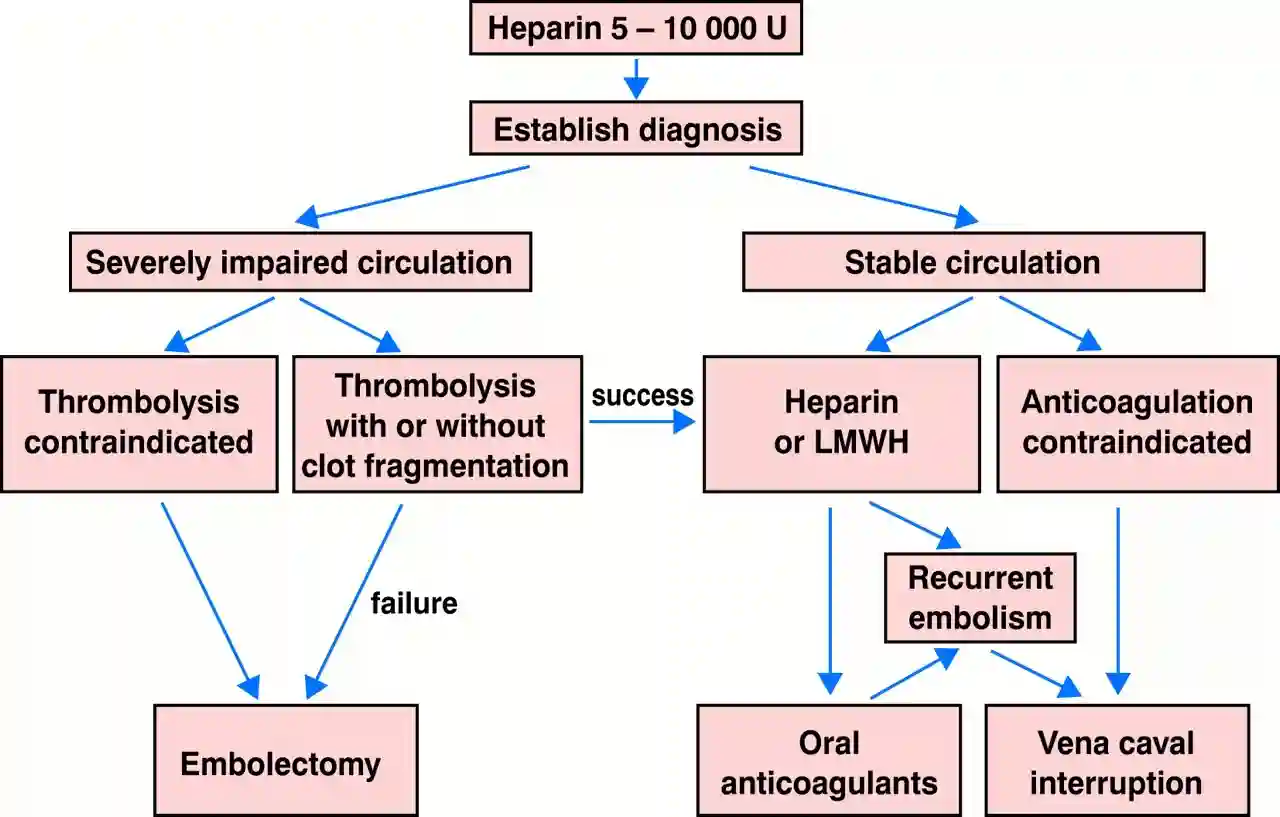
بیماران با ثبات همودینامیک:
- در بیمارانی که شک بالینی بالایی برای PE هستند، ضد انعقاد حتی قبل از انجام تصویربرداری تشخیصی شروع می شود.
- برای بیمارانی که ظن بالینی کمی برای PE دارند، اگر بتوان تصویربرداری تشخیصی را در عرض 24 ساعت انجام داد، پس از آن منتظر تصویربرداری برای ایجاد تشخیص قطعی قبل از شروع درمان با ضد انعقاد باشید.
- برای بیمارانی که شک بالینی متوسط برای PE هستند، اگر بتوان تصویربرداری تشخیصی را در عرض 4 ساعت انجام داد، قبل از شروع درمان با ضد انعقاد، منتظر تصویربرداری باشید تا تشخیص قطعی ایجاد شود.
- برای بیمارانی که ضد انعقاد در آنها منع مصرف دارد، پس از تایید تشخیص PE، باید فیلتر IVC را در نظر گرفت.
بیماران با همودینامیک ناپایدار:
بیماران با شک بالینی بالا به PE که از نظر همودینامیک ناپایدار هستند، CTPA اورژانس، اسکن پرفیوژن قابل حمل، یا اکوکاردیوگرافی ترانس قفسه سینه کنار بالین بیمار باید در صورت امکان انجام شود. درمان خونرسانی مجدد اولیه، معمولاً ترومبولیز، درمان انتخابی برای بیماران مبتلا به PE حاد با همودینامیک ناپایدار است.
جراحی آمبولکتومی ریوی یا درمان با کاتتر از راه پوست گزینههای جایگزین خونرسانی مجدد در بیمارانی هستند که منع ترومبولیز دارند.
پس از درمان خونرسانی مجدد و تثبیت همودینامیک، بیمارانی که از PE پرخطر بهبود می یابند، می توانند از داروهای ضد انعقاد تزریقی به خوراکی تبدیل شوند.
3) راهبردهای خونرسانی مجدد
ترومبولیز:
ترومبولیز کاهش موثری در فشار و مقاومت شریان ریوی در بیماران مبتلا به PE در مقایسه با UFH به تنهایی نشان داده است. این بهبودها با کاهش اتساع RV در اکوکاردیوگرافی ارزیابی میشوند. ترومبولیز زمانی ترجیح داده می شود که بتوان درمان را ظرف 48 ساعت پس از شروع علائم شروع کرد، اما هنوز در بیمارانی که علائم آنها کمتر از 14 روز پیش شروع شده است، سودمند است. یک متاآنالیز،کاهش قابل توجهی در مرگ و میر و PE راجعه با استفاده از ترومبولیتیک ها را گزارش کرده است؛کارآزمایی ترومبولیز آمبولی ریه (PEITHO) مزایای ترومبولیز را در بیماران با همودینامیک پایدار با PE با خطر متوسط شناسایی کرد. اینمتاآنالیز نشان داد که ترومبولیز با کاهش قابل توجهی در خطر جبران همودینامیک یا فروپاشی همراه بوده، اما همچنین افزایش خطر خونریزی شدید با ترومبولیتیک ها را نیز نشان داد.
موارد منع مطلق ترومبولیز عبارتند از:
- خونریزی قبلی داخل جمجمه،
- بیماری ساختاری عروق داخل جمجمه (مثلاً ناهنجاری شریانی وریدی)،
- نئوپلاسم بدخیم داخل جمجمه،
- سکته مغزی ایسکمیک در عرض سه ماه،
- جراحی مشکوک به پارگی آئورت،
- خونریزی فعال یا خونریزی در داخل جمجمه یا مغز،
- و ترومای قابل توجه اخیر سر یا صورت با شواهد رادیوگرافی از شکستگی استخوان یا آسیب مغزی اوبات شده باشد.
درمان با کاتتر:
شامل قرار دادن یک کاتتر در شریان های ریوی است، که سپس برای ترومبولیز به کمک اولتراسوند، آمبولکتومی ساکشن، آمبولکتومی چرخشی، آسپیراسیون لخته، یا ترکیب قطعه قطعه شدن مکانیکی با ترومبولیز تحت هدایت کاتتر دارویی استفاده می شود. مطالعات مختلف میزان موفقیت تا 87 درصد را برای درمانهای هدایتشده با کاتتر نشان دادهاند. تکنیکهای آمبولکتومی به کمک کاتتر خطر سوراخ شدن شریانهای ریوی را به همراه دارد که منجر به هموپتیزی عظیم یا تامپوناد قلبی میشود. این عوارض نادر اما کشنده هستند.
آمبولکتومی جراحی:
معمولاً در بیمارانی با PE ناپایدار از نظر همودینامیکی که ترومبولیز (سیستمیک یا هدایتشده با کاتتر) در آنها منع مصرف دارد، یا در بیمارانی که درمان با ترومبولیز ناموفق دارند، نشان داده میشود.
ترومبولیز یا آمبولکتومی جراحی، تفاوتی در مرگ و میر بین این دو وجود نداشت، اما گروه ترومبولیز خطر بیشتری برای سکته مغزی و مداخله مجدد داشتند.
فیلترهای Vena Cava :
اینها مسیر حرکت آمبولی ها را مسدود می کنند و از ورود آنها به گردش خون ریوی جلوگیری می کنند. فیلترها در بیماران مبتلا به ترومبوآمبولی وریدی که منع مصرف مطلق داروهای ضد انعقاد دارند و در بیماران مبتلا به VTE عود کننده علیرغم ضد انعقاد استفاده می شود. فیلترهای قابل بازیابی ترجیح داده می شوند، به طوری که پس از رفع منع مصرف، می توان فیلتر را خارج کرد و بیماران باید با ضد انعقاد درمان شوند. به این دلیل که، مطالعه پیشگیری از آمبولی مکرر ریه توسط فیلتر ورید اجوف (PREPIC) نشان داد که قرار دادن یک فیلتر ورید اجوف دائمی با کاهش قابل توجهی در خطر PE مکرر و افزایش قابل توجهی در خطر DVT همراه بود؛بدون تفاوت قابل توجهی در خطر VTE مکرر یا مرگ.
ب) درمان مزمن و پیشگیری از عود
هدف از ضد انعقاد پس از مدیریت حاد PE، تکمیل درمان دوره حاد و همچنین جلوگیری از عود VTE در طولانی مدت است. کارآزماییهای بالینی مدتهای مختلف درمان ضد انعقادی با آنتاگونیستهای ویتامین K (VKAs) را برای VTE ارزیابی کردهاند. یافتههای این پژوهشها به نکات زیر منجر شده است: اول، همه بیماران مبتلا به PE باید سه یا بیشتر از سه ماه درمان ضد انعقادی دریافت کنند. دوم، پس از قطع درمان با ضد انعقاد، در صورت قطع داروهای ضد انعقاد پس از 3-6 ماه در مقایسه با دوره های طولانی تر درمان (مثلاً 12-24 ماه) انتظار می رود که خطر عود مشابه باشد.
سوم، درمان طولانی مدت ضد انعقاد خوراکی خطر ابتلا به VTE مکرر را تا 90% کاهش می دهد، اما خطر خونریزی تا حدی این مزیت را تعدیل می کند. داروهای ضد انعقاد خوراکی در پیشگیری از VTE مکرر در زمان درمان بسیار کارآمد هستند، اما پس از قطع درمان، خطر عود بعدی را از بین نمیبرند.
ذکر این نکته ضروری است که حدود 30 درصد از PE ها unprovoked هستند. PE غیر قابل تحریک(unprovoked) (PE در غیاب یک عامل خطر قابل شناسایی) با افزایش دو تا سه برابری خطر عود در مقایسه با بیمارانی که PE تحریک شده(provoked) داشتند همراه است. بیمارانی با عوامل خطر دائمی (مانند سرطان یا آنتی بادی های آنتی فسفولیپید بالا) نسبت به بیماران با عوامل خطر گذرا (مانند بی حرکتی، جراحی یا تروما) احتمال عود بیشتری دارند.
در نهایت، مدت زمان بهینه ضد انعقاد نامشخص است و باید به صورت موردی در نظر گرفته شود. معمولاً حداقل 3 ماه توصیه می شود، اما اگر PE غیرقابل تحریک باشد یا اگر عوامل خطر مداوم وجود داشته باشد، دوره طولانی تری مورد نیاز است. این نیاز به ضد انعقاد طولانی تر باید در پایان 3 ماه با در نظر گرفتن خطر خونریزی بیمار ارزیابی شود. افرادی که خطر خونریزی بالایی دارند می توانند درمان را به سه ماه محدود کنند. ملاحظات ویژه برای بیماران مبتلا به سرطان فعال، با توجه به افزایش خطر ابتلا به VTE مورد نیاز است. بنابراین، در صورتی که خطر خونریزی آنها درحد قابل قبول باقی بماند (خطر خونریزی کم یا متوسط) بیماران سرطانی باید مدت طولانی ضد انعقاد دریافت کنند. برای درمان بیماران سرطانی، PE، LMWH، و DOACs (apixaban، rivaroxaban) به VKA ترجیح داده می شود.
تشخیص های افتراقی
از آنجایی که آمبولی ریه تظاهرات بالینی بسیار ناهمگونی دارد،که از تنگی نفس تا ایست قلبی ناگهانی را شامل می شود،تشخیص افتراقی PE گسترده است و شامل موارد زیر است:
- سندرم حاد کرونری
- آنژین پایدار
- پریکاردیت حاد
- نارسایی احتقانی قلب
- بدخیمی
- آریتمی های قلبی
- پنومونی
- پنومونیت
- پنوموتوراکس
- سنکوپ وازوواگال
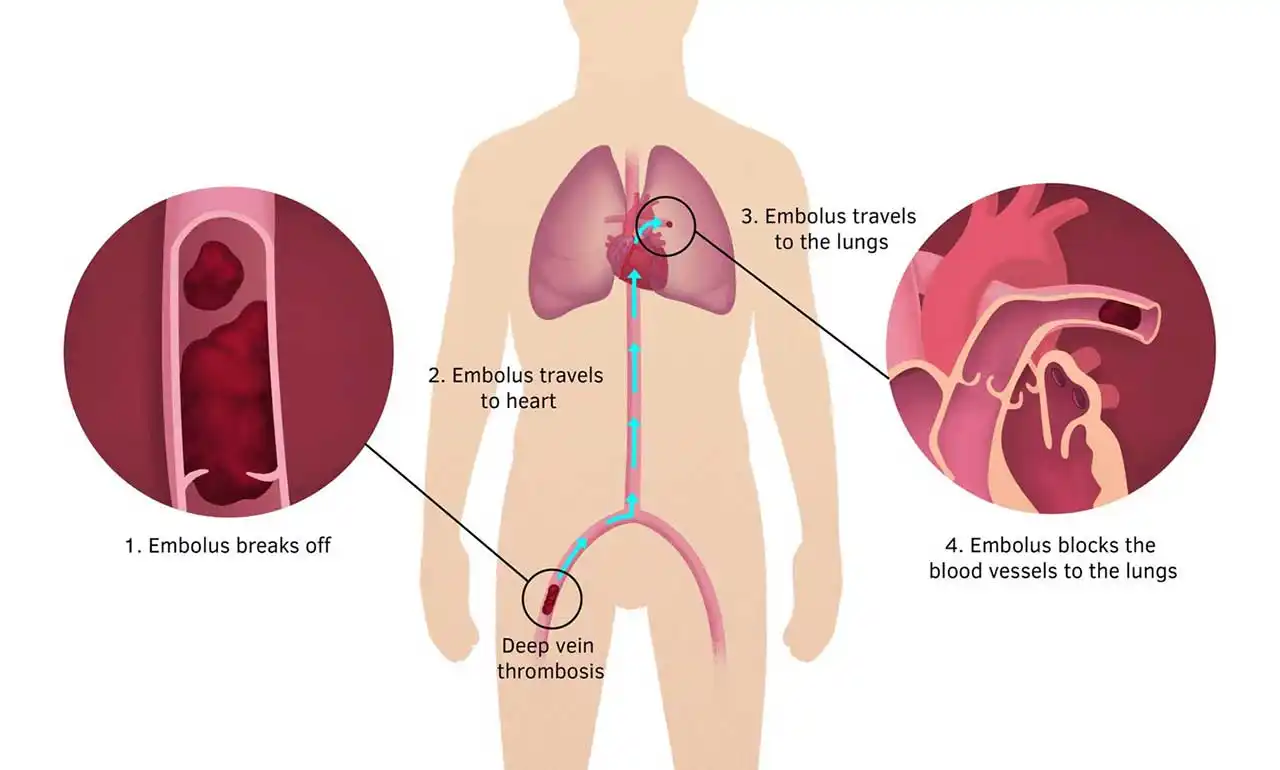
پروگنوز بیماری
شوک و اختلال عملکرد بطن راست پیش آگهی بدی را ایجاد می کند و مرگ و میر را در بیماران مبتلا به PE پیش بینی می کند. بیماران مبتلا به آمبولی ریه و ترومبوز ورید عمقی (DVT) نیز در معرض افزایش خطر مرگ هستند.
در آخر...
آمبولی حاد ریه یک وضعیت بالینی شایع با تظاهرات بالینی متغیر است که تشخیص آن را چالش برانگیز می کند. تشخیص به موقع آمبولی ریه (PE) به دلیل مرگ و میر و عوارض مرتبط با آن بسیار مهم است که ممکن است با درمان زودهنگام از آن جلوگیری شود. بیماران باید از علائم و نشانه های VTE و PE آگاه شوند زیرا بروز ترومبوآمبولی مکرر زیاد است. توجه به این نکته ضروری است که 30 درصد از بیماران درمان نشده با آمبولی ریه جان خود را از دست می دهند، در حالی که تنها 8 درصد پس از درمان به موقع جان خود را از دست می دهند.
این مقاله توسط دانشجویان پزشکی،سید مصطفی زمانی و عرفان باروتجی گردآوری و صحت علمی آن مورد تائید قرار گرفت.