نحوه کنترل آنافیلاکسی در مراقبت های اولیه
در حال حاضر، اصطلاح آنافیلاکسی بیشتر برای توصیف وقایع سریع، کلی و اغلب پیش بینی نشده، با واسطه ایمونولوژیکی بیان میشود که پس از قرار گرفتن در معرض برخی از مواد خارجی در افراد حساس رخ می دهد. رایج ترین ویژگی تهدید کننده زندگی آنافیلاکسی حاد، فروپاشی (collapse) یا شوک قلبی عروقی است. سایر اثرات تهدید کننده زندگی شامل برونکوسپاسم (تنگی مجاری هوایی)، آنژیوادم و ادم ریوی است.
اپی نفرین عضلانی (آدرنالین) داروی انتخابی برای درمان اضطراری آنافیلاکسی است.
تجویز کورتیکواستروئیدها و آنتی هیستامین های H1 نباید باعث به تأخیر انداختن اپی نفرین شود و مدیریت بیمار مبتلا به آنافیلاکسی نباید با اپیزود حاد پایان یابد. مدیریت طولانی مدت آنافیلاکسی پس از تأیید توسط یک مطالعه آلرژی شناسی باید شامل اجتناب از عوامل محرک باشد.
مقاله خود را با اطلاعات تاریخی این واقعه (شوک آنافیلاکسی) شروع میکنم.
در مورد تاریخچه شوک آنافیلاکسی اینگونه یاد شده است که:
اولین مورد شوک آنافیلاکسی در مقبره پادشاه منس، فرعون مصری، که به طور ناگهانی در سال ۲۶۴۰ قبل از میلاد مسیح، فوت شد، ضبط شده است. اصطلاح آنافیلاکسی از کلمه ای یونانی گرفته شده است و به معنای در برابر محافظت (against protection) است.
در نهایت در سال ۱۹۵۷ کمبز و جل (Coombs &Gell) واکنش های افزایش حساسیتی را در سه دسته سریع و یک دسته تأخیری دسته بندی کردند؛ هرچند که در عمل این واکنش ها ممکن است باهم در یک زمان اتفاق بیافتد.
در علم ایمنی شناسی شوک آنافیلاکسی را جزئی از دسته ۱ واکنش های افزایش حساسیت میدانند(Type-1 hypersensitivity reaction).
در این مقاله با گذشت از مکانیسم رخداد شوک آنافیلاکسی بر روی هر دو روش درمان حاد و بلند مدت این شوک بحث میشود.

مدیریت حاد آنافیلاکسی
آنافیلاکسی یک اورژانس پزشکی تهدید کننده زندگی است و ارزیابی و مداخله سریع برای مدیریت آن حیاتی است.
همه پزشکان باید آماده باشند تا بیماران مبتلا به آنافیلاکسی را شناسایی و درمان کنند. یک ظاهر ظاهراً ملایم ممکن است در عرض چند دقیقه به طور غیر قابل پیش بینی به شوک آنافیلاکتیک کشنده پیشرفت کند .شدت یک دوره آنافیلاکتیک می تواند از یک بیمار به بیمار دیگر و حتی در همان بیمار از یک زمان به زمان دیگر متفاوت باشد.
شروع مدیریت بیمار مبتلا به آنافیلاکسی باید با اجتناب از قرار گرفتن در معرض محرک شناخته شده یا مشکوک صورت بگیرد و به دنبال آن ارزیابی گردش خون بیمار، باز بودن راه هوایی، تنفس، وضعیت روحی، پوست و در صورت امکان، وزن بیمار مورد ارزیابی قرار گیرد.
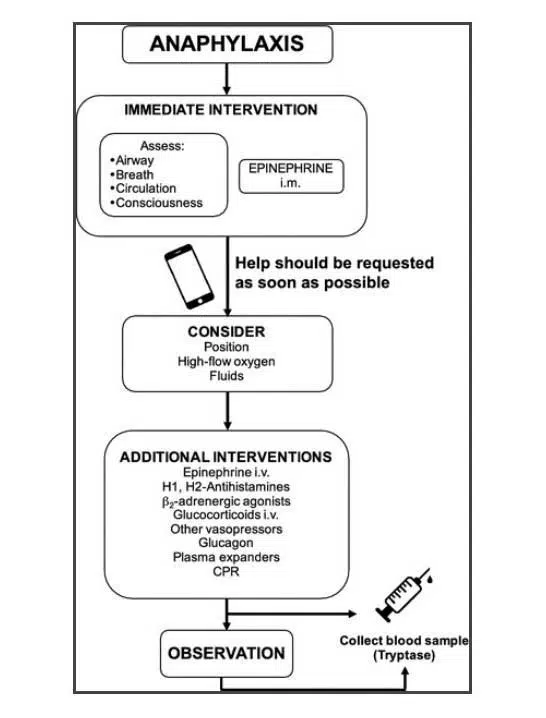
الگوریتمی برای مدیریت حاد آنافیلاکسی
پس از تجویز اپی نفرین، باید بیماران مبتلا به آنافیلاکسی را در حالت خوابیده قرار داد. نباید آنها را نشسته، ایستاده یا در حالت قائم قرار داد. در موارد استفراغ یا تنگی نفس، بیمار باید در وضعیت راحتی قرار گیرد و اندام تحتانی آن بالا باشد. این عمل از توزیع شوک (distributive shock) و سندرم ورید اجوف خالی / بطن خالی ( empty vena cava/empty ventricle syndrome ) جلوگیری کند.

بلافاصله باید درخواست کمک شود. علائم حیاتی بیماران (فشار خون ، فرکانس قلب و اکسیژن رسانی) باید به طور مداوم کنترل شود. در صورت لزوم ، اکسیژن مکمل و مایعات داخل وریدی باید تجویز شود و احیای قلبی ریوی انجام شود. آنافیلاکسی دو فازی (Biphasic anaphylaxis ) به صورت عود آنافیلاکسی ساعاتی پس از بهبود علائم اولیه و بدون قرار گرفتن در معرض بیشتر محرک تعریف می شود.
با توجه به اینکه رخداد آنافیلاکسی دوفازی کم نیست ، بیماران که بر علائم غلبه می کنند باید تحت نظارت پزشک در مرکزی با کارکنان آموزش دیده ، ED و تخت های بیمارستانی در دسترس باشند. مدت زمان نظارت باید متناسب با شدت علائم باشد.
درمان دارویی آنافیلاکسی
اپی نفرین به عنوان داروی انتخابی
شواهدی که از استفاده از داروهای مختلف برای درمان آنافیلاکسی به دست آمده براساس مدلهای مشاهده ای ، اپیدمیولوژیک ، دارویی و حیوانی و همچنین مطالعات پس از مرگ است.
اپی نفرین داروی انتخابی برای درمان فوری آنافیلاکسی است و تنها دارویی است که اثر انقباض عروقی را ایجاد می کند ، بنابراین ادم مخاط راه هوایی برطرف و فشار خون را تعدیل میکند، علاوه براین ، اثرات قلبی اینوتروپیک و کرونوتروپیک ، گشاد کننده برونش و یک اثر تعدیل کننده بر ماست سل ها و بازوفیل ها دارد.
شواهد نشان داده است که تزریق تأخیری اپی نفرین با افزایش میزان بستری در بیمارستان و مرگ و میر همراه است . در مقابل ، تجویز سریع اپی نفرین قبل از بیمارستان با نتایج بهتری همراه است.
اپی نفرین به دلیل اثر گشاد کنندگی عروق در عضله اسکلتی، که باعث تسهیل جذب سریع و اثرات دارویی می شود ، باید از طریق عضله در عضله واستوس لترال (بیرون ران) تزریق شود. در مقابل، اگر به صورت زیر جلدی تزریق شود، به عنوان یک تنگ کننده عروق در بافت زیر جلدی عمل می کند و به طور بالقوه جذبش به تأخیر می افتد.

دوز اپی نفرین برای درمان آنافیلاکسی در یک مرکز بهداشتی 0.01 میلی گرم بر کیلوگرم است که در صورت عضلانی در دقت 1: 1000 تجویز می شود. حداکثر دوز برای کودکان 0.3 میلی گرم و برای نوجوانان و بزرگسالان 0.5 است. با EAI (epinephrine auto-injector)، بیماران با وزن بین 7.5 تا 25 کیلوگرم باید 0.15 میلی گرم دریافت کنند، در حالی که بیماران با وزن بیش از 25 کیلوگرم باید 0.3 میلی گرم دریافت کنند.
تزریق اپی نفرین می تواند یک یا دو بار در فواصل 5-15 دقیقه در بیمارانی که به اولین دوز پاسخ نمی دهند ، در بیمارانی که واکنش آنها به سرعت در حال پیشرفت است یا در آنافیلاکسی دوفازی تکرار شود. دوز سوم اپی نفرین به معمولا کمتر مورد نیاز میشود. عدم پاسخ به اپی نفرین ، شاخصی برای نیاز به بستری در بخش مراقبت های ویژه (ICU) است، جایی که بیمار می تواند مراقبت های بیشتری مانند تزریق داخل وریدی اپی نفرین را دریافت کند.
تجویز دوزهای درمانی اپی نفرین ، همانطور که در آنافیلاکسی استفاده می شود ، ممکن است اثرات سوئی از جمله اضطراب گذرا ، سردرد ، سرگیجه ، لرزش ، رنگ پریدگی و تپش قلب ایجاد کند. این علائم شبیه علائمی است که از نظر فیزیولوژیکی با افزایش سطح اپی نفرین درون زا ایجاد می شود. با وجود این عوارض نمیتوان از اثرات مفید اپی نفرین چشم پوشی کرد. گاها به دلیل مصرف بیش از حد یا تزریق بولوس داخل وریدی ، اپی نفرین ممکن است باعث آریتمی بطنی، ادم ریوی ، فشار خون بدخیم و خونریزی داخل جمجمه شود ، اگرچه این عوارض در کودکان و بزرگسالان سالم بسیار نادر است؛
منع مصرف مطلق اپی نفرین در درمان آنافیلاکسی وجود ندارد.
با این حال، نسبت خطر به سود باید در بیماران مبتلا به بیماری قلبی عروقی ارزیابی شود . قلب یک ارگان بالقوه هدف در آنافیلاکسی است و سندرم حاد کرونر می تواند در طی آنافیلاکسی در غیاب اپی نفرین رخ دهد.
داروهای خط دوم برای درمان آنافیلاکسی
آنتی هیستامین ها (هم ضد H1 و هم ضد H2) و کورتیکواستروئیدها از داروهای خط دوم برای درمان آنافیلاکسی هستند ، این داروها نجات دهنده زندگی نیستند و بنابراین نباید به عنوان درمان اولیه یا به تنهایی استفاده شوند، هیچ مدرکی وجود ندارد که استفاده از آنتی هیستامین های H1 در آنافیلاکسی تائید کند. آنتی هیستامین های H1 خارش ، گرگرفتگی و کهیر را کمتر می کنند ، اما در بهبود انسداد مجاری تنفسی یا افت فشار خون عمل نمی کنند. شروع عملکرد آنها کندتر از اپی نفرین است. تعداد محدودي از آنتي هيستامين هاي H1 در نسل اول براي استفاده در آنافيلاكسي به شكل تزريقي در دسترس است. این داروها اغلب باعث عوارض جانبی خفیف می شوند (به عنوان مثال خواب آلودگی ، گیجی).
عوارض جانبی شدید (به عنوان مثال ، تشنج ، افت فشار خون ، حوادث سمی قلبی) غیر معمول است. نسل دوم آنتی هیستامین های H1 از ایمنی بیشتری برخوردار هستند. با این حال ، آنها برای استفاده تزریقی در دسترس نیستند. با این وجود ، داروهای آنتی هیستامین هنوز هم بیشترین داروهایی هستند که به طور اشتباه برای درمان واکنش های آنافیلاکتیک در ED (Emergency Department) استفاده می شوند.
شواهدی وجود دارد که نشان می دهد اثر H2-antihistamines ، همزمان با H1-antihistamines ، می تواند در تسکین علائم پوستی افزایش یابد ، اگرچه نقش آنها در کنترل شوک آنافیلاکسی نامشخص است.
کورتیکواستروئیدها به طور سنتی برای جلوگیری از آنافیلاکسی دو مرحله ای یا طولانی مدت تجویز می شوند ، اگرچه این تأثیرات هرگز اثبات نشده است. استفاده از آنها در آسم نشان می دهد که شروع عمل دارویی ممکن است چندین ساعت پس از تجویز طول بکشد. بنابراین ، کورتیکواستروئیدها تأثیر کمی بر علائم یا نشانه های اولیه دارند. آگونیست های آدرنرژیک بتا ۲ استنشاقی ، مانند سالبوتامول یا تربوتالین ، علاوه بر اثر اپی نفرین ، ممکن است با تسکین برونکوسپاسم (تنگی مجازی هوایی)، در آنافیلاکسی نقش داشته باشند.
با این حال ، تجویز این داروها هرگز نباید تجویز اپی نفرین را به تأخیر بیندازد.
مدیریت طولانی مدت آنافیلاکسی
مدیریت آنافیلاکسی پس از رفع قسمت حاد ادامه دارد.
کلید جلوگیری از واکنشهای آنافیلاکتیک در آینده، تشخیص علل به وجود آورنده و محرک و جلوگیری از عوامل محرک است.
سرانجام، بیمار باید بداند که در صورت بروز مجدد علائم جدید، چگونه آنها را مدیریت کند. به تمام بیمارانی که یک دوره آنافیلاکسی را تجربه می کنند باید توصیه شود که عوامل محرک خاص آنها باید مشخص شود. محرک های آنافیلاکسی را می توان توسط متخصصان آلرژی شناسایی کرد ، آنها همچنین می توانند در مورد عوامل واکنش متقابل احتمالی و گزینه های ایمن، به ویژه در مورد حساسیت بیش از حد دارو، اطلاعاتی را ارائه دهند.
ثابت شده است که چنین رویکردی برای کاهش خطر آنافیلاکسی شدید مفید است. ابزارهایی که به طور معمول توسط متخصصان آلرژی برای این منظور استفاده می شوند، شرح حال و مستندات دقیق، آزمایشات پوستی، تشخیص IgE مخصوص آلرژن و آزمایش های تست چالش (challenge test) است. زمان درست برای آزمایش حدود ۴ هفته پس از شوک است.
اجتناب از برخی عوامل محرک ممکن است بر کیفیت زندگی بیماران تأثیر منفی بگذارد. در این موارد، درمان های تعدیل کننده سیستم ایمنی و یا علت درمانی ممکن است انجام شود ، از جمله حساسیت زدایی از دارو، ایمونوتراپی با سم حشرات، ایمنی درمانی خوراکی با مواد غذایی و درمان ضد IgE.
کلام آخر
با توجه به ماهیت غیر قابل پیش بینی آنافیلاکسی، بیماران باید آماده باشند تا در هر زمان که متوجه علائم شدند شروع به مداخله کنند، به ویژه در مواردی که متخصصان مراقبت های بهداشتی در آن حضور ندارند.
در حال حاضر رهنمودهای بین المللی برنامه های اقدام مدون (International guidelines ) را ابزاری مفید برای بهینه سازی نتیجه می دانند.
منبع
مطالب این مقاله توسط سید مصطفی زمانی و عرفان باروتچی، دانشجویان پزشکی، گرداوری و صحت علمی ان بررسی شده است.
