تفسیر نوار قلب (ECG یا EKG)
مفاهیم پایه ECG (نوار قلب)
طبق تحقیقات مهمترین یافته های بالینی ما در شرح حال، معاینه و مشاهدات پایهای است و یک سیستم مناسب برای بررسی و تفسیر ECG کمک به کاهش خطاها میکند
برای شروع با مفاهیم پایهای ECG آغاز میکنیم. و به بررسی اینکه چگونه میتوان ECG را ثبت کرد و فیزیولوژی پایه قلب خواهیم پرداخت.
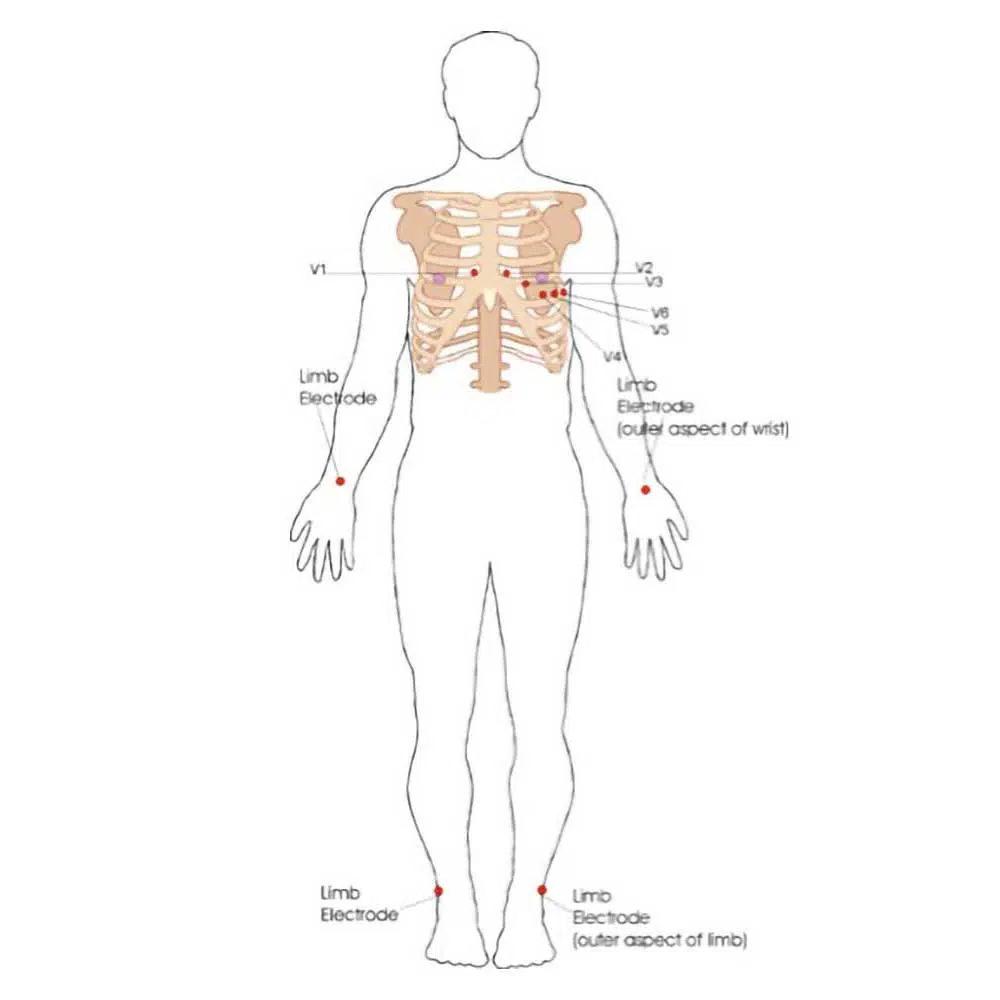
برای گرفتن ECG بصورت ۱۲ لید، نیاز به ۱۰ الکترود است (بعضی اوقات به الکترود، لید میگویند که ما برای پیشگیری از سردرگمی از همان لفظ الکترود استفاده میکنیم).
توجه! به یاد داشته باشید تفسیر نوارقلب کار تخصصی است و باید توسط پزشکان متخصص انجام شود. این مقاله نیز صرفا برای مطالعه کادر درمان ، پزشکان و دانشجویان پزشکی تهیه شده است.
اما اگر شما بیمار عزیز راجع به نوارقلب خود یا اطرافیان تان به تفسیر و تحلیل نیاز دارید، روی لینک پایین کلیک کنید تا با یکی از پزشکان متخصص مجموعه نبض آوا، ارتباط بگیرید و به راحتی و در کمترین زمان مشاوره پزشکی دریافت کنید.
جهت ارتباط با متخصص قلب اینجا کلیک کنید و از خدمات مشاوره پزشکی جهت ویزیت و معاینه بهره مند شوید!
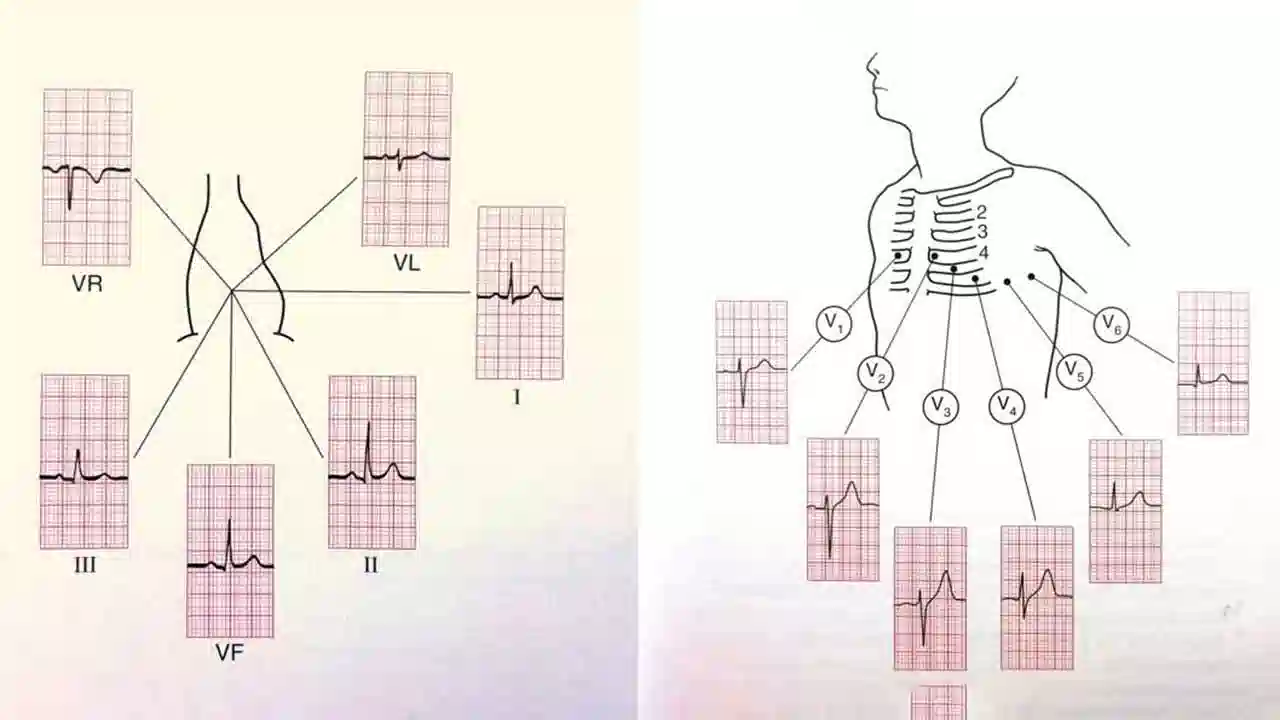
هر لید را میتوان عکسی از فعالیت الکتریکی قلب تصور کرد. ۱۲ لید داریم که از ۱۲ زاویه مختلف با کمک اطلاعات ۱۰ الکترود ثبت میشوند. الکترودها شامل ۴ الکترود اندامی و ۶ الکترود قفسه سینه ای است.
خرید و مشاهده دستگاه نوارقلب جیبی بدون نیاز به ژل و الکترود
وقتی فعالیت الکتریکی(یا دپولاریزاسیون) به سمت یک لید میرود، انحنای آن مثبت میشود و وقتی فعالیت الکتریکی از یک لید دور میشود انحنای آن منفی میشود و اگر عمود به آن حرکت کند کمپلکس ایزوالکتریک خواهد بود (مثل موج R و S در V4 که به یک اندازه هستند و میتوانید در شکل 3 ببینید)
همچنین بخوانید: چگونه لیدهای(نوار قلب) دستگاه الکتروکاردیوگرام را وصل کنیم؟
نواحی قلب در ECG یا نوارقلب
نواحی مرتبط با هر لید از نوار قلب طور خلاصه در ذیل آورده شده است:
- V1, V2 = RV (نشانگر بطن راست)
- V3, V4 = septum (نشانگر سپتوم)
- V5, V6 = L side of the heart (نشانگر سمت چپ قلب)
- Lead I = L side of the heart (نشانگر سمت چپ قلب)
- Lead II = inferior territory (نشانگر ناحیه تحتانی)
- Lead III = inferior territory (نشانگر ناحیه تحتانی)
- aVF = inferior territory (remember ‘F’ for ‘feet’) (نشانگر ناحیه تحتانی)
- aVL = L side of the heart (نشانگر سمت چپ قلب)
- aVR = R side of the heart (نشانگر سمت راست قلب)
اجزای ECG (موج ها و فاصله ها)
نوار قلب را میتوان به اجزای مجزایی تقسیم کرد برای این کار به لید 2 نگاه کنید (شکل 4 را ببینید).
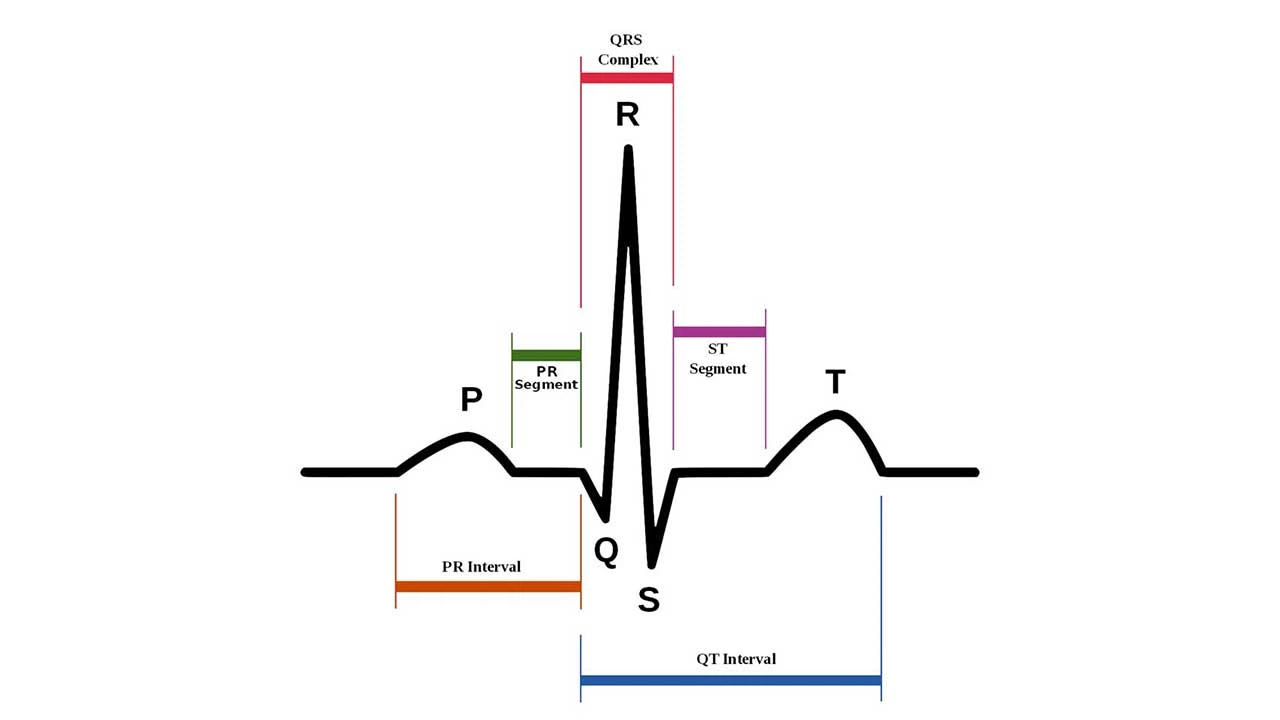
هر بخش نوار قلب چه چیزی را نشان میدهد؟
مدت نرمال برای هر قطعه از نوار قلب:
- فاصله PR: بین ۰.۱۲ تا ۰.۲ ثانیه (۳-۵ مربع کوچک)
- QRS: کمتر از 0.12 ثانیه(۳ مربع کوچک)
- QTc: بین ۰.۳۸ تا ۰.۴۲ ثانیه
چگونه نوار قلب را بخوانیم؟ (خواندن ECG / EKG)
سیستم های مختلفی برای تفسیر ECG وجود دارد. این سیستم که ما به بررسی آن میپردازیم به شما کمک میکند که نکتهای را جا نیندازید:
- اطلاعات بیمار
- زمان، علت و موقعیت انجام ECG
- اندازه گیری ضربان قلب در ECG(rate)
- بررسی ریتم بر روی ECG(rhytm)
- بررسی محور بر روی ECG(axis)
- بررسی موج p و فاصله pr (P-wave & PR interval)
- بررسی موج Q و کمپلکس QRS ( (Q-wave & QRS complex
- بررسی بخش ST (ST segment)
- بررسی فاصله QT (QT interval)
- بررسی موج T (T-wave)
حال اجزای فوق را با جزئیات بیشتری بررسی میکنیم.
۱. اطلاعات بیمار
شامل: نام بیمار، تاریخ تولد (برای اطلاع از سن بیمار) و شماره پرونده و تخت بیمار، بخش و محل بیمار
این اطلاعات در دپارتمان اورژانس که پزشکان روزانه با ECG های متعددی رو به رو میشوند اهمیت بسیار دارد چراکه به تفسیر مناسب ECG کمک میکند و در صورت نیاز به انتقال به بخش های دیگر اقدامات لازم به درستی و راحت تر انجام میگیرد.
۲. زمان، علت و موقعیت انجام ECG
- چه زمانی نوار قلب گرفته شده است؟
- اگر چند سری نوار گرفته میشود باید نوار قلب شماره گذاری شود
- اگر نگران تغییرات دینامیک در نوار قلب هستیم بهتر است که چند سری نوار قلب درخواست کنیم. (عموماً سه نوار قلب با فاصله ۱۰ دقیقه) تا بتوان آنها را مقایسه کرد. در این موارد باید آنها را با به صورت ۱ ،۲ و ۳ نامگذاری کنیم.
- آیا بیمار هنگام انجام ECG درد قفسه سینه دارد(chest pain)؟ این علامت یا هر علامت یا نکته بالینی مرتبطی را باید ذکر کنیم. به عنوان مثال اگر به دنبال هایپرکالمی درخواست ECG داریم باید بر روی نوار به سطح پتاسیم اشاره کنیم.
۳. اندازه گیری ضربان قلب (rate) در ECG
ضربان قلب را به روش های مختلفی میتوان از نوار محاسبه کرد:
راه اول: تعداد QRS ها را بر روی یکی از خطوط ECG (به طور معمول لید ۲) بشمارید و ضربدر ۶ کنید.
راه دوم: تعداد مربعهای بزرگ بین دو موج R بشمارید و ۳۰۰ را تقسیم بر آن کنید.(یا میتوانید ۱۵۰۰ را تقسیم بر مربعهای کوچک بین دو موج R کنید).
۴. بررسی ریتم بر روی ECG(rhytm)
ریتم ضربان منظم است یا نامظم؟ اگر ریتم نامظم است این بی نظمی به صورت منظم اتفاق میافتد یا خیر؟
بررسی ریتم قلبی در برادیکاردی و تاکیکاردی دشوار است و در این موارد "تست کاغذ" به کمک میآید. برای اینکار باید یک کاغذ بر روی نوار قلب گذاشته و بر نوک دو کمپلکس QRS متوالی نقطهگذاری کنید. حال فاصله بین دو کمپلکس QRS را داریم و این فاصله باید در بخش های مختلف نوار قلب یکسان باشد تا آن نوار قلب ریتم منظم داشته باشد.
۵. بررسی محور بر روی ECG(axis)
محور(axis) قلب، به مجموع همه فعالیتهای الکتریکی قلب میگوییم.
انقباض قلب از دهلیز آغاز و سپس به بطنهای راست و چپ میرود. از آنجایی که بطن چپ بزرگتر و عضلانیتر است، محور نرمال مقداری به سمت چپ است (۳۰- تا ۹۰+ درجه است – مطابق شکل 5)
- به عنوان یک قانون کلی اگر انحنا(Deflection) در لید ۱ و avf مثبت باشد، محور قلب نرمال است.
- اگر لید ۱ انحنای منفی داشته باشد و لید avf مثبت باشد محور قلب انحراف به راست دارد که به آن right axis deviation یا RAD میگویند.
- اگر لید ۱ انحنای مثبت داشته باشد و لید avf منفی باشد محور قلب انحراف به چپ دارد که به آن left axis deviation یا LAD میگویند.
پیشنهاد میشود مقاله "نمونه های تقسیر نوارقلب ECG یا EKG" را مطالعه کنید!
اگر بخواهیم با دقت بیشتری محور قلب را محاسبه کنیم میتوانیم از روش زیر استفاده کنیم:
تعدا مربعهای کوچک که معادل انحنای مثبت یا منفی در لید avf است را شمرده و به آن مقدار بر روی محور avf با نقطه علامت گذاری میکنیم.(مطابق شکل 5) به ازای هر مربع کوچک یک میلی متر در جهت انحنا علامت گذاری میکنیم. به عنوان مثال برای انحنای منفی x میلی متر به سمت بالا یا برای انحنای مثبت x میلی متر به سمت پایین علامتگذاری میکنیم.
سپس همین کار را برای لید ۱ انجام میدهیم و در راستای آن لید علامتگذاری میکنیم. به عنوان مثال x میلیمتر به سمت راست برای انحنای مثبت حرکت میکنیم یا x میلیمتر به سمت چپ برای انحنای منفی حرکت میکنیم.
حال با مشخص شدن مختصات محور قلب در راستای عمودی (محور avf) و افقی (محور لید ۱) میتوان مختصات محور قلب را مشخص کرد. که آن مختصات را به مرکز نمودار وصل میکنیم. خط که کشیده میشود به ما محور قلب را نشان خواهد داد.

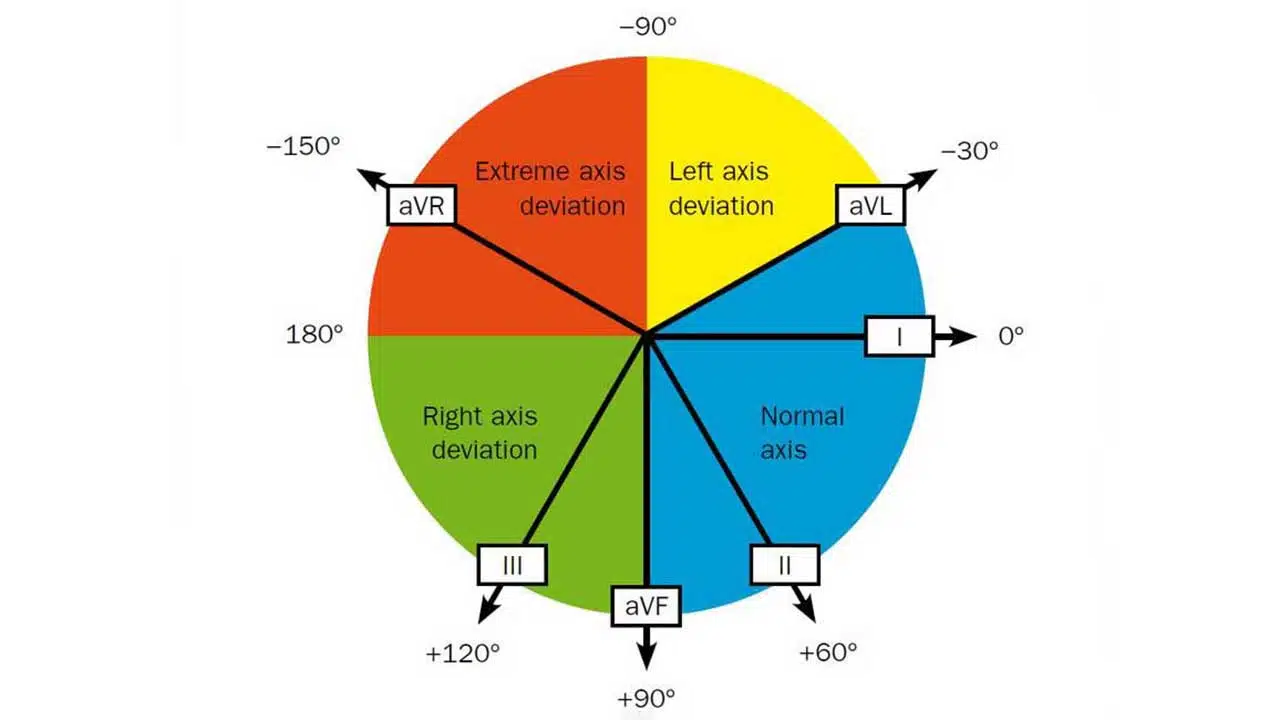
علل انحراف محور قلبی
| LAD انحراف به چپ | RAD انحراف به راست |
|---|---|
| در کودکان و بزرگان لاغرو جوان نرمال است | اگر دیافراگمها بال آمده باشند میتواند نرمال باشد (به عنوان مثال در آسیت و یا حاملگی) |
| در هایپرتروفی بطن راست (RVH) | در هایپرتروفی بطن چپ که به آن LVF یا left ventricular hypertrophy میگویند |
| بیماری های تنفسی | Left anterior hemiblock |
| امبولی پولمونر (Pulmonary embolism یا PE) | Inferior myocardial infaction |
| انفارکتوس میوکارد (Anterolateral myocardial infarction) | هایپرکالمی |
| Left posterior hemiblock (rare) | Vertricular tachycardia (VT) |
| Septal defect | Paced rhythm |
۶. بررسی موج P و فاصله PR (P-wave و PR interval)
آیا میتوانید موج P را ببینید؟
اگر ریتم قلبی به صورت فیبریلاسیون دهلیزی، فلاتر دهلیزی یا تاکی کاردی جانکشنال (junctional tachycardia) باشد ممکن است نتوانید ببینید.
آیا موج P با کمپلکس QRS همراهی دارد؟
اگر موج P با QRS همراهی نداشته باشد نشان از بلوک کامل قلبی است.
بررسی مورفولوژی موج P
در بعضی کیس ها ممکن است فرورفته یا دو تکه شده باشد (notched or bifid) که شبیه حرف M است و به اسم P Mitral نیز شناخته میشود و نشان از هایپرتروفی دهلیز راست است(ناشی از تنگی دریچه میترال یا سایر علل).
در بعضی کیس های دیگر ممکن است موج P بلند و نوک تیز باشد که به آن P pulmonate نیز میگویند و نشان از هایپرتروفی دهلیز چپ میباشد (عموماً به علت تنگی تریکاسپید و یا هایپرتانسیون پولمونر) همچنین مشابه این موج ممکن است در هیپوکالمی دیده شود که به آن pseudo p-pulmonale میگویند.
۷. بررسی موج Q و کمپلکس QRS (Q-WAVE و QRS complex)
موج Q
موج Q عبارت است از انحنای رو به پایین ابتدایی، در کمپلکس QRS. که در لیدهای سمت چپ قفسه سینه نرمال است (لید 1 و لید avl و لید V4 و V5)، چراکه این لیدها دپولاریزاسیون سپتال از چپ به راست را نشان میدهند.
موج نرمال Q، کمتر از 0.04 ثانیه و کمتر از 2mm عمق دارد. اگر از این موارد بزرگ تر باشد یا در سایر لیدها دیده شود پاتولوژیک است.
کمپلکس QRS
پهنای موج QRS:
عموماً مدت آن کمتر از ۰.۱۲ ثانیه (۳ مربع کوچک است)
علل کمپلکس QRS پهن تر شامل:
- بلوک باندل های شاخه ای(LBBB or RBBB)
- هایپرکالمی
- Paced rhythm
- Ventricular pre-excitation (e.g. Wolf Parkinson White)
- Ventricular rhythm
- Tricyclic antidepressant (TCA) poisoning
شکل و ارتفاع موج QRS:
QRS میتواند در شرایطی مثل افیوژن پریکارد، BMI بالا، آمفیزم، کاردیومیوپاتی و آمیلیوئید قلبی کوچک (کم ولتاژ) باشد
QRS در LVH یا هایپرتروفی بطن چپ بلند است.
اگر مجموع ارتفاع موج R در لید V6 و موج S در لید V1 بزرگتر از ۳۵ میلی متر باشد نشان دهنده LVH (هایپرتروفی بطن چپ) است
QRS همچنین میتواند در افراد لاغر و جوان نیز بلند باشد.
۸. بررسی قطعه ST (ST segment)
قطعه ST میتواند نرمال، elevated یا depressed باشد. به بیان بهتر قطعه ST باید بیش از یک میلی متر در 2 لید اندامی متوالی یا بیش از دو میلیمتر در دو لید قفسه سینه ای متوالی، elevated یا depressed باشد تا به آن elevation یا depression بگوییم.
به دنبال تغییرات دوطرفه (reciprocal) قطعه ST نیز بگردید.
ST Elevation نشان از افارکتوس است.
ST depression عموماً شان از ایسکمی است همچنین ممکن است در مسمومیت دیگوکسین (digoxin toxicity) به صورت نزولی دیده شود که به آن reverse tick میگویند.
ST صعودی
ST صعودی، شبیه ST elevation است که به آن benign early repolarization نیز میگویند. عموماً در افراد جوان سالم در لیدهای V2 V3 V4 V5 دیده میشود و بی خطر است.
بهترین راه افتراق آن از انفاکتوس موکارد موارد زیر است:
- مقعر بودن آن
- اینکه در لیدهای V2-V5 باشد
- تغییرات دوطرفه ندارند
- در طی زمان تغییر نمیکنند
- وجود J-POINT
۹. بررسی فاصله QT (QT interval)
فاصله QT زمان ما بین آغاز موج Q تا پایان موج T است.
فاصله QT به نسبت ضربان قلب اصلاح میشود که به آن QTc میگویند.
برای یک بررسی سریع، اگر موج T پس از نیمه راه بین دو کمپلکس QRS متوالی باشد QTc طولانی شده است.
این روش خیلی دقیق نیست اما سریع است.
فاصله QT طولانی برای بیماران که در شرح حال آنها از دست دادن موقت هوشیاری یا غش کردن و سنکوپ دارند اهمیت بالایی دارد.
علل QT طولانی
| داروها | Tricyclic antidepressants (TCAs) Terfenadine Erythromycin Amiodarone Phenothiazines Quinidine |
| متابولیک | Hypothermia Hypokalaemia Hypocalcaemia Hypothyroidism |
| خانوادگی | Long QT syndrome Brugada syndrome Arrhythmogenic RV dysplasia |
| سایر | IHD Myocarditis |
۱۰. بررسی موج T (T-wave)
موج T ممکن است به علل مختلفی صاف یا معکوس شود از جمله:
- انواع نرمال: در avr و v1 و v2 و v3 ممکن است دیده شود.
- ایسکمی
- هایپرتروفی بطبی در لیدهای جانبی
- LBBB موجب معکوس شدن موج T در لیدهای قدامی جانبی میشود
- دیگوکسین
- هیپوکالمی موجب صاف شدن موج T میشود
تغییرات کلاسیک در هایپرکالمی عبارت اند از:
- موج P کوچک
- موج T قله دار و نوک تیز
- QRS پهن
- نکته:پهن شدن QRS نشان از سمیت قلبی شدید است
خلاصه
با دنبال کردن ۱۰ مرحله فوق برای تفسیر ECG، شما نکتهی مهمی را از قلم نمیاندازید و یک روش نظام مند برای تفسیر آن را به همراه خواهید داشت. پس این مراحل را ابتدا بخونید و سپس تمرین کنید تا بر آن مسلط شوید.
منایع
مطالب این مقاله توسط توسط عرفان زمانی دانشجوی پزشکی دانشگاه علوم پزشکی تهران تهیه و مرور شده است.
